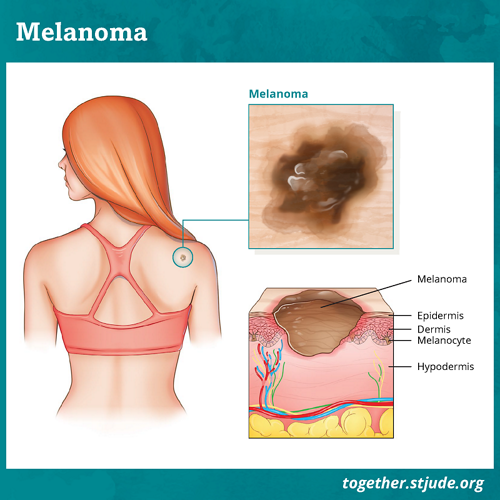
Qu'est-ce qu'un mélanome ?
Le mélanome est un type de cancer de la peau le plus souvent observé chez les adultes. Cela affecte également environ 300 à 400 enfants et adolescents chaque année aux États-Unis. Le mélanome peut se développer sur n'importe quelle partie de la peau. Il peut aussi se produire dans l'œil. S'il n'est pas traité, le mélanome peut se propager à d'autres parties du corps.
Dans le mélanome, le cancer se forme dans les cellules cutanées appelées mélanocytes. Les mélanocytes produisent de la mélanine qui donne de la couleur (pigment) à la peau.
La mélanine aide à protéger la peau contre les rayonnements ultraviolets (UV) Radiothérapie). Les personnes dont la peau est plus foncée ont plus de mélanine et sont moins susceptibles de développer un mélanome.
Le mélanome représente environ 1 % des cancers chez les enfants de moins de 15 ans. Cela se produit plus fréquemment chez les groupes d'âge plus âgés.
Les symptômes du mélanome incluent des changements cutanés inhabituels tels que :
- Un grain de beauté qui grossit, change de couleur, saigne ou démange
- Une bosse de couleur pâle ou rouge
Le traitement du mélanome dépend du stade de la maladie. Les patients subissent généralement une chirurgie pour enlever le cancer. Une maladie plus sévère peut nécessiter d'autres traitements. Cela peut inclure une thérapie ciblée, une chimiothérapie et/ou une immunothérapie.
Lorsque le mélanome est dépisté de manière précoce, les taux de survie sont bons. Mais le mélanome peut se propager à ganglions lymphatiques et à d'autres parties du corps Cela peut rendre le traitement difficile. C'est pourquoi la sensibilisation et la détection précoce du mélanome sont très importantes.
Il est préférable d'identifier les cancers de la peau dès que possible. Le dépistage du cancer de la peau peut vous aider à faire cela.
Les signes du mélanome incluent :
- Un grain de beauté ou une bosse sur la peau qui grandit ou qui change de forme, en particulier si les changements surviennent sur une courte période
- Un grain de beauté de forme irrégulière ou large
- Une bosse de couleur pâle ou rouge sur la peau
- Un grain de beauté ou une bosse qui provoque des démangeaisons ou qui saigne.
Méthode ABCDE
Un bon moyen de retenir quels sont les signes du mélanome est d’utiliser la méthode ABCDE :
- A : Asymétrie – Une moitié de la tache est différente de l'autre.
- B : Bord – Les bords ou la bordure de l'endroit sont dentelés ou irréguliers, pas lisses.
- C : Couleur qui varie – La couleur de la tache varie d'une zone à l'autre.
- D : Diamètre – Le mélanome est souvent plus grand qu'une gomme à effacer lorsqu'il est diagnostiqué. Mais il peut être plus petit.
- E : Évolution – La forme, la taille ou la couleur du mélanome changent avec le temps.
Facteurs de risque du mélanome
Certains facteurs augmentent le risque de mélanome. Elles comprennent :
- Âge – Le mélanome est plus courant chez les adolescents que chez les jeunes enfants.
- Couleur de peau – Les personnes qui ont la peau claire, les cheveux roux ou clairs, les yeux clairs et qui ont tendance à avoir des coups de soleil présentent des risques plus élevés. Les personnes dont la peau est plus foncée sont moins susceptibles de développer un mélanome.
- Conditions de peau - Les personnes qui naissent avec de grandes taches foncées sur leur peau appelées nevi mélanocytaires sont plus susceptibles de développer un mélanome. Certaines conditions héréditaires peuvent également augmenter le risque. Elles comprennent :xeroderma pigmentosum, Rétinoblastome et Syndrome de Werner.
- Antécédents familiaux – l'existence d'antécédents familiaux de mélanome ou de grains de beauté inhabituels augmente le risque de mélanome.
- Exposition à la lumière UV – Les rayonnements UV endommagent d'ADN des cellules de la peau. La lumière du soleil est la principale source d'exposition aux UV. Les cabines de bronzage et les sèche-ongles UV sont d'autres sources. Apprenez comment protéger la peau du soleil et de l'exposition aux UV.
- Coups de soleil – les personnes ayant des antécédents de coups de soleil avec cloques sont plus susceptibles de développer un mélanome.
- Radiothérapie – Les patients ayant subi une radiothérapie ont un risque plus élevé de développer un mélanome.
- Système immunitaire affaibli – une faible immunité due à une maladie grave ou à une greffe peut augmenter le risque de mélanome.
Les médecins utilisent plusieurs types de procédures et de tests pour diagnostiquer un mélanome. Ils comprennent :
- Antécédents de santé et examen physique
- Examen de la peau
- Biopsie pour collecter des tissus des couches plus profondes de la peau et voir jusqu'où la tumeur s'étend à partir de la surface.
- Il peut être souhaitable d'ajouter des tests pour voir s'il existe des gènes anormaux dans le mélanome, comme BRAF ou d'autres.
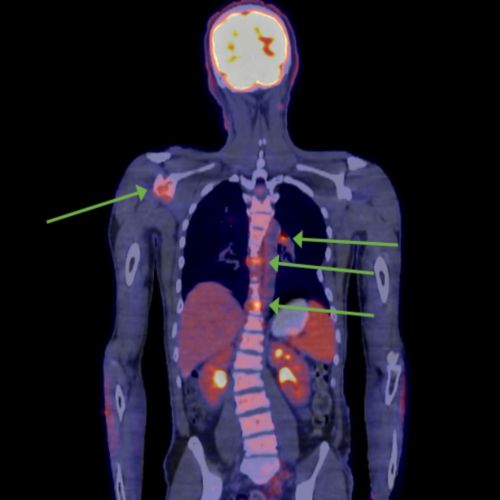
D'autres tests peuvent être nécessaires si les médecins pensent que le mélanome a pu se propager. Ces tests comprennent les éléments suivants :
- Tests sanguins – Ceux-ci peuvent inclure la vérification du niveau de lactate déshydrogénase (LDH). Le niveau de LDH peut être plus élevé en présence de mélanome.
- Cartographie des ganglions lymphatiques et une biopsie sentinelle des ganglions lymphatiques – Celles-ci sont utilisées pour voir si le mélanome s'est propagé aux ganglions lymphatiques voisins. Les médecins injectent un colorant spécial ou une substance radioactive près du site du mélanome. Le colorant voyage à travers le du système lymphatique vers les ganglions lymphatiques les plus proches de la tumeur d'origine. Un chirurgien peut enlever ces ganglions lymphatiques et les tester pour détecter le cancer. Cela aide les médecins à déterminer le stade de la maladie et à planifier les traitements.
- Tests d'imagerie – Le type de tests dépend de la tumeur spécifique et de l'implication des ganglions lymphatiques. Ces tests peuvent inclure une imagerie par résonance magnétique (IRM), une tomographie par émission de positons (TEP), et une tomodensitométrie (TDM).
Le mélanome a plusieurs sous-types :
- Propagation superficielle – Le type de mélanome le plus courant. Il a tendance à croître lentement et à paraître plus plat et large.
- Spitzoïde (nevus spitz) – Le type de mélanome le plus courant chez les jeunes patients. Il ressemble à un grain de beauté.
- Nodulaire – Commence comme une zone surélevée qui croît rapidement, souvent profondément dans la peau.
- Lentigo malin – Un type à croissance lente. Il apparaît généralement sur la tête ou le cou des adultes.
- Lentigineux acral – Le plus commun chez les personnes à la peau plus sombre. Il peut se produire sur les paumes des mains, les plantes des pieds et sous les ongles.
Le mélanome est classé en stades 1 à 4. Ces stades sont basés sur des facteurs qui incluent :
- L'épaisseur de la tumeur ou la profondeur du mélanome dans la peau
- Si la tumeur s'est fissurée ou a traversé la couche supérieure de la peau (ulcérée)
- Si la tumeur s'est propagée aux ganglions lymphatiques
- Si la tumeur s’est propagée à d’autres parties du corps
Le traitement du mélanome dépend de :
- L’emplacement du mélanome
- Des caractéristiques de la tumeur (changements génétiques et histologie)
- Du stade de la maladie
Les chances de rétablissement après un mélanome dépendent de nombreux facteurs, notamment :
- L'épaisseur de la tumeur
- L’emplacement de la tumeur
- Si le cancer s'est propagé aux ganglions lymphatiques ou à d'autres parties du corps et au nombre de zones dans lesquelles il s'est étendu.
- Si la chirurgie peut retirer complètement la tumeur
- Niveau de lactate déshydrogénase (LDH) dans le sang
Globalement, le stade de la maladie est le facteur le plus important pour le pronostic. Les patients atteints de tumeur le mélanome qui ne s'est pas propagé a un excellent pronostic. Les taux de survie sont supérieurs à 90 % aux États-Unis. Mais les patients dont la maladie s'est propagée sont plus difficiles à traiter.
Soutien aux patients atteints de mélanome
Prévention du mélanome
Les survivants du mélanome sont à risque plus élevé de rechute du cancer. Les personnes ayant survécu à un mélanome doivent se faire examiner régulièrement par un dermatologue, au moins tous les 6 mois. Vérifier leur peau régulièrement et consulter un médecin dès l'apparition de tout signe de changement.
Voici quelques moyens pour aider à prévenir le mélanome :
- Limiter l'exposition au soleil.
- Mettre de la crème solaire.
- Eviter les cabines de bronzage.
- Connaître votre peau.
- Vérifier les médicaments présentant une sensibilité au soleil.
Effets tardifs du traitement
Les survivants d’un cancer de l’enfant devraient bénéficier d’un suivi médical à long terme. Certains traitements peuvent entraîner des effets tardifs. Il s’agit de problèmes de santé qui surviennent des mois, voire des années, après la fin du traitement.
Il est important de bénéficier de bilans de santé et de dépistages réguliers par un ou une prestataire de soins de santé. Votre enfant devrait bénéficier d’un plan de soins de survie après la fin du traitement. Il comprend des conseils sur :
- Dépistages de santé
- Facteurs de risque de la maladie
- Comment améliorer sa santé
Partagez ce plan avec les prestataires de soins de votre enfant.
Les survivants devraient adopter des habitudes saines pour protéger leur santé. Cela inclut l'activité physique et une alimentation saine.