کھلا
بند کریں
میلانوما کیا ہے؟
میلانوما جلد میں ہونے والا کینسر کی قسم ہے جو زیادہ تر بالغوں میں پائے جاتے ہیں۔ تاہم، اگرچہ عام، میلانوما ہر سال امریکہ میں تقریبا 300 سے 400 بچوں اور نو عمروں کو متاثر کرتا ہے۔ میلانوماس جلد کے کسی بھی حصے میں بڑھ سکتے ہیں۔ وہ آنکھوں میں بھی ہو سکتے ہیں۔ اگر علاج نہ کیا جائے، تو میلانوما جسم کے دوسرے حصوں میں پھیل سکتے ہیں۔
میلانوما میں، جلد کے خلیوں میں کینسر بنتا ہے جسے میلانوسائٹس کہتے ہیں۔ میلانوسائٹس میلانن پیدا کرتے ہیں جو جلد کو رنگ (روغن) فراہم کرتے ہیں۔
میلانن ایک روغن ہے جو جلد کے بعض خلیوں سے پیدا ہوتا ہے جسے میلانوسائٹس کہتے ہیں۔ میلانن جلد کو سورج کی بنفشی شعاعوں (UV) کی تابکاری سے بچانے میں مدد کرتا ہے۔ گہرے رنگ کے جلد والے لوگوں میں میلانن زیادہ ہوتا ہے اور ان میں میلانوما ہونے کا امکان کم ہوتا ہے۔
اگرچہ اسے عام طور پر ایک بالغ بیماری کے طور پر سمجھا جاتا ہے، 15 سال سے کم عمر کے بچوں میں تقریبا 1% فیصد میلانوما کینسر کا باعث بنتا ہے۔ یہ زیادہ تر بڑے عمر کے گروپوں میں پایا جاتا ہے، جو 15 سے 19 سال کی عمر کے جوانوں میں 7% فیصد کینسر کا باعث بنتا ہے۔
میلانوما کی علامات میں جلد کی غیر معمولی تبدیلیاں شامل ہیں جو سائز میں ایک تل کی طرح بڑھتا ہے، رنگ بدلتا ہے، خون بہتا ہے یا اس میں خارش ہوتی ہے۔ رنگ کے ٹکرانے پر میلانوماس مدھم یا سرخ رنگ کے طور پر بھی ظاہر ہو سکتا ہے۔
میلانوما کا علاج بیماری کے مرحلے پر منحصر ہوتا ہے۔ کینسر کو دور کرنے کے لیے عام طور پر میلانوما کے مریضوں کا علاج سرجری سے کیا جاتا ہے۔ زیادہ سخت بیماری کو اضافی علاج کی ضرورت پڑسکتی ہے جس میں اہدافی تھیراپی، کیموتھراپی اور/یا امیونو تھراپی شامل ہیں۔
جلدی پتا چلنے کے وقت، میلانوما سے بقا کی شرح بہت اچھی ہوتی ہے۔ تاہم، میلانوما لمف نوڈز اور جسم کے دوسرے حصوں میں پھیل سکتا ہے، جس کی وجہ سے اس کا علاج مشکل ہو سکتا ہے۔ اسی وجہ سے، میلانوما کے بارے میں آگاہی اور جلد پتا لگانا بہت ضروری ہے۔
کچھ عوامل میلانوما کا خطرہ بڑھاتے ہیں۔ ان میں آسانی سے جلنے والا صاف جلد، جلد کی بعض حالتیں، میلانوما اور/یا غیر معمولی تلوں کی خاندانی ہسٹری، اور سورج کی نمائش یا دھوپ کی تمازت کی ہسٹری شامل ہیں۔ نوعمروں میں میلانوما زیادہ عام ہے۔
میلانوما کی علامات میں جلد کی تبدیلیاں شامل ہیں بشمول:
میلانوما کی علامات کے بارے میں سوچنے کا ایک مفید طریقہ ABC کو یاد رکھنا ہے:
A: غیر متناسب
B: بارڈر کی بے قاعدگی
C: رنگ کا اختلاف
D: ڈایامیٹر (> 5 ملی میٹرز)
E: تبدیلی کا ارتقاء یا ثبوت
میلانوما کی تشخیص کے لیے مختلف قسم کے طریقہ کار اور ٹیسٹ استعمال کیے جاتے ہیں۔ ان میں شامل ہیں:
اگر ڈاکٹروں کو تشویش ہے کہ میلانوما پھیل سکتا ہے، تو اضافی ٹیسٹ کی ضرورت پڑسکتی ہے۔ ان میں شامل ہیں:
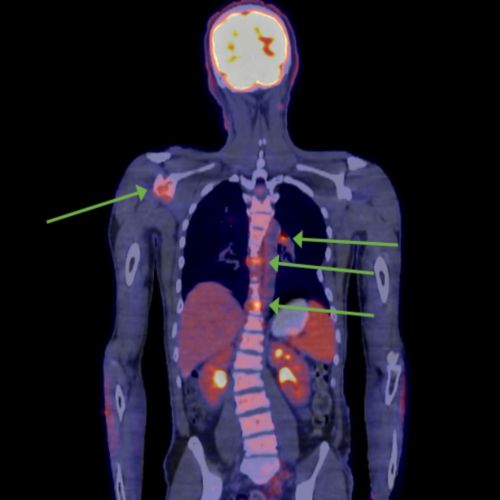
PET اسکین پیڈیاٹرک مریض میں میٹاسٹیٹک میلانوما دکھا رہا ہے۔ سبز تیر والے نشان کا مطلب جہاں کینسر پھیل گیا ہے۔
میلانوما کو اسٹیج 1 یا 2 (صرف جلد میں میلانوما)، اسٹیج 3 (میلانوما لمف نوڈز میں پھیل چکا ہے)، یا اسٹیج 4 (میٹاسٹیٹک میلانوما) کے طور پر درجہ بندی کی جاتی ہے۔
میلانوما اسٹیج کا تعین کرنے والے عوامل میں یہ شامل ہیں:
میلانوما سے صحت یابی کا امکان مختلف عوامل پر منحصر ہے جیسے:
مجموعی طور پر، تشخیص کے لیے بیماری کا مرحلہ سب سے اہم عوامل ہے۔ لوکلائزڈ میلانوما کے مریض جو نہیں پھیلے ہیں ان کی بقا کی شرح 90% سے زیادہ ہونے کی وجہ سے ان کے لیے ایک بہترین تشخیص ثابت ہوتی ہے۔ تاہم، بیماری زیادہ پھیلنے والے مریضوں کا علاج کرنا زیادہ مشکل ہوتا ہے۔
میلانوما کا علاج میلانوما کے مقام، ٹیومر کی خصوصیات (جین میں ہونے تبدیلیاں اور ہسٹولوجی)، اور بیماری کے مرحلے پر منحصر ہوتا ہے۔
بچوں کو کلینیکل ٹرائل کے حصے کے طور پر میلانوما کے علاج کی پیشکش کی جا سکتی ہے۔
کلینکل ٹرائل کے بارے میں مزید جانیں
میلانوما سے بچنے والے لوگوں میں دوبارہ ہونے کا زیادہ خطرہ ہوتا ہے۔ میلانوما سے بچنے والے لوگوں کو کم از کم ہر 6 ماہ بعد ماہر امراض جلد سے باقاعدہ جانچ کروانی چاہئیں۔ زندہ بچنے والے لوگوں کو اپنی جلد کو مستقل چیک کروانا چاہیے اور کسی تبدیلی کی علامت پائی جانے پر ڈاکٹر سے ملنا چاہیے۔ میلانوما کو روکنے میں مدد کرنے کے کچھ آسان طریقے یہ ہیں:
میلانوما ریسرچ فاؤنڈیشن کی جانب سے سیلف اسکریننگ کے لیے بچے کی گائیڈ ملاحظہ فرمائیں۔
کیا آپ سلپ، سلوپ، سلیپ کا طریقہ جانتے ہیں؟ سورج کی حفاظت کے بارے میں مزید معلومات حاصل کریں:
عام صحت اور بیماری کی روک تھام کے لیے، کینسر سے بچنے والے سبھی لوگوں کو صحت مند طرز زندگی اور کھانے پینے کی عادتوں کو اپنانا چاہیے، ساتھ ہی سال میں ایک بار انہیں پرائمری ڈاکٹر کے ذریعے باقاعدہ جسمانی چیک اپس اور جانچیں بھی کرواتے رہنی چاہیے۔
بچپن میں ہونے والے کینسر سے بچنے والے لوگ جن کا علاج کیموتھراپی یا ریڈی ایشن کے ذریعے کیا گیا تھا انہیں تھراپی کے بعد تیز اور دیر سے دکھائی دینے والے اثرات پر نظر رکھنی چاہیے۔
—
جائزہ لیا گیا: جون 2018