मेन्यू
बंद करना
मेलेनोमा एक प्रकार का त्वचा का कैंसर है जो ज़्यादातर वयस्क लोगों में देखा जाता है। हालाँकि, दुर्लभ होने के बावजूद, यूएस में प्रति वर्ष लगभग 300-400 बच्चों और किशोरों को मेलेनोमा प्रभावित करता है। मेलेनोमा त्वचा के किसी भी भाग में विकसित हो सकते हैं। ये आँख में भी हो सकते हैं। यदि इलाज नहीं किया जाता है, तो मेलेनोमा शरीर के अन्य भागों में भी फैल सकता है।
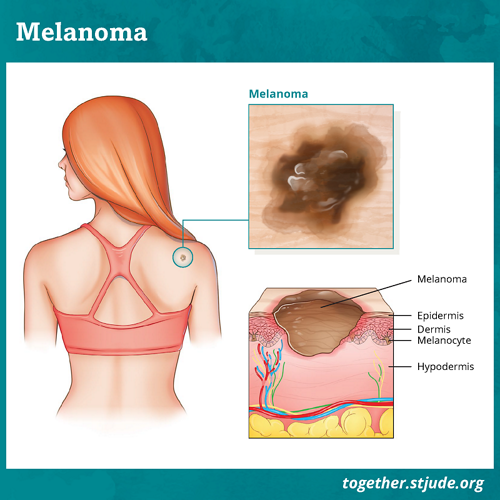
मेलेनोमा में, कैंसर त्वचा की मेलानोसाइट्स नामक कोशिकाओं में निर्मित होता है। मेलानोसाइट्स, मेलेनिन का उत्पादन करते हैं जो त्वचा को रंग (वर्णक) प्रदान करता है।
मेलेनिन मेलानोसाइट्स नामक कुछ त्वचा कोशिकाओं द्वारा उत्पादित एक वर्णक है। मेलेनिन त्वचा को धूप की अल्ट्रावायोलेट (यूवी) रेडिएशन से बचाने में मदद करता है। जिन लोगों की त्वचा गहरे रंग की होती है उनमे अधिक मेलेनिन होता है और उनमे मेलेनोमा होने की संभावना कम होती है।
हालांकि आमतौर पर इसे वयस्क लोगों की बीमारी माना जाता है, लेकिन 15 वर्ष से कम आयु के बच्चों में होने वाले कैंसर में से लगभग 1% कैंसर का कारण मेलेनोमा होता है। यह अधिकतर बड़ी आयु वर्ग के लोगों में होता है, जो 15-19 वर्ष की आयु के किशोरों में होने वाले कैंसर में से लगभग 7% कैंसर का कारण बनता है।
मेलेनोमा के लक्षणों में त्वचा के असामान्य परिवर्तन शामिल हैं जैसे कि एक तिल जिसके आकार में वृद्धि होती है, रंग में परिवर्तन होता है, जिसमें से खून निकलता है या जिसमें खुजली होती है। मेलेनोमा एल हल्के पीले या लाल रंग के गुमड़ या उभार के रूप में भी दिखाई दे सकता है।
मेलेनोमा का इलाज बीमारी के स्तर पर निर्भर करता है। आमतौर पर मेलेनोमा रोगियों का इलाज कैंसर को निकालने के लिए सर्जरी द्वारा किया जाता है। अधिक गंभीर बीमारी में लक्षित इलाज, कीमोथेरेपी और/या प्रतिरक्षा बढ़ाने का उपचार (इम्यूनोथेरेपी) सहित अतिरिक्त इलाज की आवश्यकता पड़ सकती है।
समय से पूर्व पता लग जाने पर, मेलेनोमा में ठीक होकर जीवित रहने की दर बहुत अच्छी होती है। हालांकि, मेलेनोमा लसिका ग्रंथियों और शरीर के अन्य भागों में फैल सकता है, जिससे इसका इलाज करना कठिन हो सकता है। इस वजह से, मेलेनोमा के बारे में जागरूकता होना और इसकी जल्दी पहचान करना बहुत महत्वपूर्ण होता है।
कुछ कारक मेलेनोमा के जोखिम को बढ़ाते हैं। इसमें शामिल है गोरी त्वचा का होना जो आसानी से जल जाती है, कुछ त्वचा संबंधी स्थितियां, मेलेनोमा और/या असामान्य तिलों के संबंध में पारिवारिक इतिहास तथा धूप से होने वाली त्वचा संबंधी समस्या या धूप से त्वचा के झुलसने से संबंधित इतिहास। मेलेनोमा किशोरावस्था के बच्चों में अधिक पाया जाता है।
मेलेनोमा के संकेतों में निम्नलिखित सहित त्वचा में परिवर्तन होना शामिल है:
मेलेनोमा के संकेतों को याद रखने का एक उपयोगी तरीका इन एबीसी को याद रखना है:
ए: एसिमिट्री या विषमता
बी: बॉर्डर अनियमितता या अनियमित किनारे
सी: कलर वेरिएशन या रंग भिन्नता
डी: डायामीटर या व्यास (> 5 मिलीमीटर)
इ: परिवर्तन का क्रमागत विकास या प्रमाण
मेलेनोमा रोग की पहचान करने के लिए कई प्रकार की प्रक्रियाओं और जांचों का उपयोग किया जाता है। इनमें शामिल है:
यदि चिकित्सकों को लगता है कि मेलेनोमा फैला हुआ हो सकता है, तो अतिरिक्त जांचों की आवश्यकता हो सकती है। इनमें शामिल है:
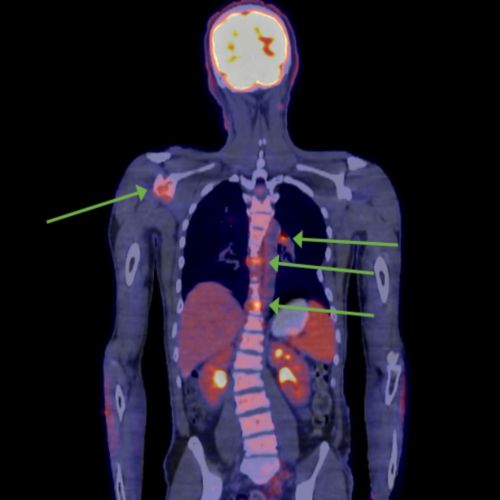
एक बाल रोगी में कैंसर फैला हुआ (मेटास्टैटिक) मेलेनोमा को दर्शाता हुआ पैट स्कैन। हरे रंग के तीर उन भागों को चिह्नित करते हैं जिनमें कैंसर फैला हुआ है।
मेलेनोमा के कई उपप्रकार हैं:
स्पिट्ज़ॉइड मेलेनोमा सबसे आम प्रकार का मेलेनोमा है जो छोटी आयु के रोगियों में देखा जाता है।
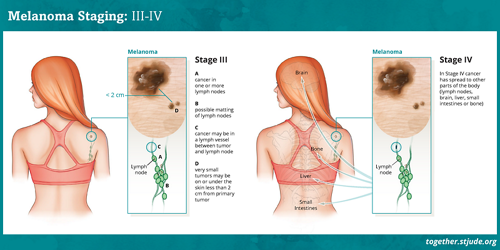
मेलेनोमा को स्तर I या II (केवल त्वचा में मेलेनोमा), स्तर III (मेलेनोमा लसिका ग्रंथियों में फैल चुका होता है) या स्तर IV (कैंसर फैला हुआ (मेटास्टैटिक) मेलेनोमा) के रूप में वर्गीकृत किया जाता है।
मेलेनोमा का स्तर निर्धारित करने वाले कारकों में निम्नलिखित कारक शामिल हैं:
| स्तर | विवरण |
|---|---|
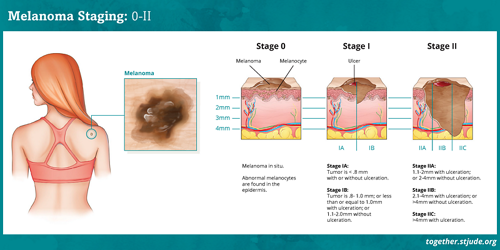
| स्तर 0 | मेलेनोमा अपने मूल स्थान में: असामान्य मेलानोसाइट्स केवल त्वचा की बाहरी परत पर ही पाए जाते हैं। |
| स्तर IA | मेलेनोमा की मोटाई 1 मिलीमीटर या उससे कम होती है; कोई घाव या फोड़ा नहीं होता |
| स्तर IB |
|
| स्तर IIA |
|
| स्तर IIB |
|
| स्तर IIC | मेलेनोमा की मोटाई >4 मिलीमीटर की होती है, इसमें घाव या फोड़ा होता है |
| स्तर III |
|
| स्तर IV | मेलेनोमा फेफड़े, जिगर, मस्तिष्क, हड्डी, कोमल ऊतक या त्वचा पर दूरस्थ स्थानों सहित शरीर के अन्य भागों में फैला हुआ होता है |
मेलेनोमा से स्वास्थ्य लाभ की संभावना विभिन्न कारकों पर निर्भर करती है जैसे:
कुल मिलाकर, रोग पूर्वानुमान के लिए बीमारी का स्तर सबसे महत्वपूर्ण कारक होता है। एक जगह या अंग तक सीमित मेलेनोमा जो फैला नहीं है, उससे पीड़ित रोगियों में 90% से अधिक की जीवित रहने की दर के साथ रोग पूर्वानुमान बहुत ही उत्तम होता है। हालांकि, दूरस्थ भागों तक फैले कैंसर वाले रोगियों का इलाज करना अधिक कठिन होता है।
मेलेनोमा का इलाज मेलेनोमा के स्थान, ट्यूमर की विशेषताओं (वंशाणु परिवर्तन और शरीरकोष विज्ञान) और बीमारी के स्तर पर निर्भर करता है।
बच्चों को बीमारी के परीक्षण के भाग के रूप में मेलेनोमा का इलाज दिया जा सकता है।
बीमारी के परीक्षण के बारे में और अधिक जानें
मेलेनोमा से ठीक होकर जीवित रहने वाले लोगों में यह बीमारी दुबारा होने का अधिक जोखिम होता है। मेलेनोमा से ठीक होकर जीवित रहने वाले लोगों को कम से कम हर 6 महीने में एक त्वचा विशेषज्ञ द्वारा नियमित रूप से जांच करवाते रहना चाहिए। जीवित रहने वाले लोगों को अपनी त्वचा की नियमित रूप से जांच करनी चाहिए और परिवर्तन का कोई भी संकेत दिखने पर चिकित्सक को दिखाना चाहिए। मेलेनोमा की रोकथाम करने में मदद के लिए यहां कुछ सरल तरीके दिए गए हैं:
मेलेनोमा रिसर्च फाउंडेशन की किड्स गाइड टू सेल्फ स्क्रीनिंग देखें।
क्या आपको पता है कि स्लिप, स्लॉप, स्लैप कैसे करना है? धूप से सुरक्षा के बारे में और अधिक जानकारी प्राप्त करें:
सामान्य स्वास्थ्य और बीमारी की रोकथाम के लिए, कैंसर से बचे सभी लोगों को स्वस्थ जीवन शैली और खान-पान की आदतें अपनानी चाहिए, साथ ही प्राथमिक चिकित्सक द्वारा कम से कम हर वर्ष नियमित रूप से शारीरिक परीक्षण और जांचें भी करवाते रहना चाहिए।
बचपन में होने वाले कैंसर से बचे लोग जिनका इलाज पूरे शरीर में कीमोथेरेपी या रेडिएशन देने के द्वारा किया गया है, उनके तीव्र या देर से होने वाले दुष्प्रभावों के लिए उन्हें मॉनिटर किया जाना चाहिए।
—
समीक्षा की गई: जून 2018