¿Qué es el linfoma no Hodgkin?
Linfoma no Hodgkin (LNH) es el nombre de un grupo de linfomas que no son el linfoma de Hodgkin.
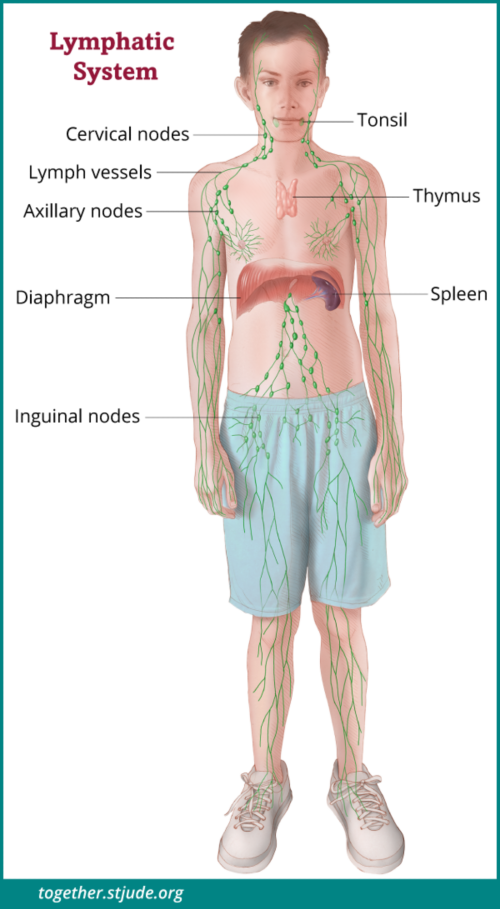
Los linfomas comienzan en los linfocitos. Estos glóbulos blancos forman parte del sistema inmunitario del cuerpo. Pueden viajar por el cuerpo en el torrente sanguíneo o en un fluido llamado linfa que se mueve por los vasos linfáticos.
La linfa drena dentro del torrente sanguíneo utilizando el sistema linfático del cuerpo. Este sistema incluye los vasos linfáticos, ganglios linfáticos, amígdalas, timo, médula ósea y bazo.
Ya que la linfa viaja por el cuerpo, el linfoma puede comenzar en muchas partes, como por ejemplo:
- Ganglios linfáticos
- TimoGlándula
- Bazo
- Abdomen
- Hígado
- Médula ósea
- Piel
- Huesos
Síntomas del linfoma no Hodgkin
Factores de riesgo del linfoma no Hodgkin
Los factores de riesgo pueden aumentar las probabilidades de su hijo(a) de contraer una enfermedad. Se conoce poco sobre los factores de riesgo del LNH en niños. Los factores de riesgo que conocemos hasta ahora son los siguientes:
- Sistema inmunitario débil después de un trasplante de médula ósea u órgano sólido
- Infección con virus de Epstein-Barr o virus de la inmunodeficiencia humana (VIH))
- Un trastorno genético como la ataxia-telangiectasia
- Más común en hombres que en mujeres
- Más común en niños de raza blanca que en niños de raza negra.
Diagnóstico del linfoma no Hodgkin
Si el patólogo encuentra células de linfoma en la muestra de biopsia, el laboratorio realizará más pruebas de laboratorio en la muestra. Estos pueden incluir citometría de flujo, inmunofenotipificacióny análisis citogenético, si estas pruebas están disponibles.
Etapas del linfoma no Hodgkin
El equipo de atención médica planifica el tratamiento según el etapa del cáncer. Algunos tumores crecen con rapidez, de modo que se debe determinar la etapa del linfoma lo más rápido posible.
Para averiguar la etapa del LNH, los médicos pueden solicitar más pruebas como:
La etapa indicará la gravedad del cáncer y si se ha extendido a otras partes del cuerpo.
El Sistema de estadificación del linfoma no Hodgkin pediátrico divide la enfermedad en 4 etapas:
- Los linfomas de etapa 1 y 2 son enfermedades de etapa limitada. El tratamiento para ambas etapas es similar.
- Los linfomas de etapa 3 y 4 son enfermedades de etapa avanzada. El tratamiento para ambas etapas es similar pero cuán largo sea el tratamiento puede variar dependiendo de la etapa.
Tratamiento del linfoma no Hodgkin
El LNH puede ser agresivo en los niños, de modo que el tratamiento debe comenzar tan pronto como sea posible. Se necesita un tratamiento más agresivo en etapas más altas del cáncer.
El tratamiento depende de lo siguiente:
- Tipo de linfoma
- Etapa del linfoma
- Qué tan bien responda al tratamiento
- Tratamientos disponibles
- Edad y salud del paciente
El tratamiento del LNH puede incluir lo siguiente:
El plan de tratamiento para algunos tipos de LNH depende de cómo responda el linfoma cuando comience el tratamiento. Este enfoque se conoce como terapia adaptada al riesgo. Los médicos eligen la terapia sobre la base de qué tan bien responde el cáncer al tratamiento.
- Los pacientes cuyo linfoma responde bien al tratamiento pueden tener menos medicamentos y posiblemente menos efectos secundarios.
- Los pacientes cuyo linfoma no responde tan bien suelen requerir terapias más fuertes.
- A todos los pacientes se les administran medicamentos y otras terapias para ayudar con los efectos secundarios.
El médico de su hijo(a) analizará las opciones de tratamiento con la familia.
Cerca del 10 a 30 % de los pacientes de LNH tienen una enfermedad que es difícil de tratar o que regresa después del tratamiento. Las opciones de tratamiento dependen del tipo de enfermedad y pueden incluir los siguientes:
Algunos pacientes pueden participar en ensayos clínicos para probar nuevos tratamientos.
Pronóstico para el linfoma no Hodgkin
El pronóstico del LNH depende de muchos factores. El equipo médico es la mejor fuente de información sobre el pronóstico de su hijo(a).
En los Estados Unidos, cerca de 800 nuevos casos de LNH se diagnostican en niños y adolescentes por año. Los LNH en niños son diferentes de aquellos que se encuentran en adultos. Los linfomas infantiles se pueden esparcir más rápido a otras partes del cuerpo. Aun así, estos cánceres suelen ser altamente tratables. La supervivencia depende de factores individuales, pero la tasa de supervivencia global para niños y adolescentes en los Estados Unidos es buena (cerca de 90 %).
La investigación de LNH se enfoca en lo siguiente:
- Hacer nuevas terapias dirigidas e inmunoterapia para mejorar las tasas de supervivencia
- Reducir y detener los efectos tardíos de la terapia, como la infertilidad, problemas cardíacos y cánceres subsecuentes
- Encontrar los cambios genéticos que causan el linfoma infantil, lo que ayuda a los médicos a:
- Identificar el tipo de enfermedad
- Ver cómo los pacientes responden al tratamiento
- Desarrollar nuevos tratamientos que apunten a problemas genéticos y sus efectos sobre el cuerpo
Apoyo para los pacientes con linfoma no Hodgkin
Afrontar el diagnóstico y el tratamiento de un cáncer puede ser estresante para el paciente y la familia. Es posible que desee hablar con un trabajador social, psicólogo u otro especialista en salud mental.
Obtenga más información sobre cómo hablar con su hijo(a) sobre el cáncer.
Después del tratamiento, el médico de su hijo(a) puede realizar pruebas por imágenes y exámenes para vigilar la reaparición del cáncer. Los sobrevivientes de cáncer infantil deben recibir atención de seguimiento a largo plazo. Algunos tratamientos pueden causar efectos tardíos. Se trata de problemas de salud que aparecen meses o años después de finalizar el tratamiento.
Después de completar el tratamiento, es importante que su hijo(a):
- se someta a revisiones y exámenes periódicos por parte de un proveedor de atención médica primaria.
- Mantenga hábitos saludables para proteger su salud, incluida la actividad física y alimentación sana
- Tenga un plan de atención del sobreviviente para compartir con sus proveedores de atención médica, que incluya lo siguiente:
- Orientación sobre exámenes de salud
- Factores de riesgo de enfermedad
- Cómo mejorar la salud
Preguntas para hacerle a su equipo de atención médica
—
Revisado: junio de 2023