मेन्यू
बंद करना
नॉन-हॉजकिन-लिंफोमा हॉजकिन लिंफोमा को छोड़कर सभी प्रकार के बाकी लिंफोमा के लिए एक नाम है. लिंफोमा कैंसर का ऐसा प्रकार है जिसकी शुरुआत शरीर के लसिका तंत्र में होती है, जो कि शरीर की प्रतिरक्षा प्रणाली का एक भाग है.
लसिका तंत्र पूरे शरीर में लिंफोसाइट्स नामक संक्रमण से लड़ने वाली सफेद रक्त कोशिकाओं को स्थानांतरित करता है. जिसके परिणामस्वरूप, लिंफोमा कई जगहों पर शुरू हो सकता है, जिनमें शामिल हैं:
बचपन में होने वाले अधिकांश नॉन-हॉजकिन लिंफोमा वयस्कों में होने वाले लिंफोमा से भिन्न होते हैं. बचपन में होने वाले लिंफोमा आमतौर पर अधिक आक्रामक होते हैं, लेकिन वे अत्यधिक उपचारयोग्य होते हैं.
हर साल लगभग 800 अमेरिकी और 3000 भारतीय बच्चे और किशोरों में नॉन-हॉजकिन-लिंफोमा पाया जाता है।
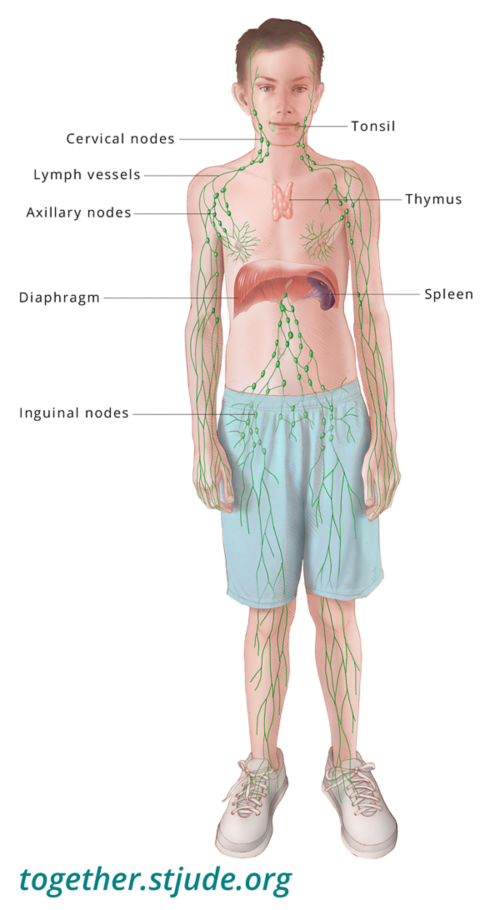
प्रतिरक्षा प्रणाली के भाग के रूप में, लसिका तंत्र पूरे शरीर में संक्रमण से लड़ने वाली सफेद रक्त कोशिकाओं को स्थानांतरित करता है.
नॉन-हॉजकिन लिंफोमा के कई अलग-अलग प्रकार हैं. बचपन में होने वाले नॉन-हॉजकिन लिंफोमा के प्रकारों में निम्न शामिल हैं:
बीमारी शरीर के किस भाग में शुरू हुई है इसके आधार पर संकेत और लक्षण भिन्न हो सकते हैं:
डॉक्टर बच्चे के लक्षणों के आधार पर और एक शारीरिक जांच, चिकित्सा इतिहास और रक्त की जांच के परिणामों पर विचार करके कैंसर का संदेह करना शुरू कर सकते हैं. कभी-कभी डॉक्टर कुछ रोग की पहचान करने वाली इमेजिंग जांच करवाने के लिए कहेंगे.
ये जांच स्थानीय डॉक्टर के कार्यालय, अस्पताल या किसी कैंसर केंद्र पर कराई जा सकती हैं.
कैंसर का संदेह होने पर डॉक्टर एक बायोप्सी करवाने के लिए कहता है. रोग की पहचान करने के लिए बायोप्सी की आवश्यकता होती है और यह निर्धारित करेगी कि लिंफोमा किस प्रकार का है. बायोप्सी के दौरान, संदेहजनक ट्यूमर से टिशू को निकालकर एक माइक्रोस्कोप में पैथोलॉजिस्ट द्वारा इसकी जांच की जाती है.
संदेहजनक कैंसर जहां हुआ है उसके आधार पर बायोप्सी के निम्न प्रकारों में से किसी एक को उपयोग में लाया जाता है:
अगर लिंफोमा कोशिकाएं मौजूद हैं, तो विशिष्ट प्रकार के लिंफोमा रोग की पहचान करने के लिए बायोप्सी करके निकाले गए टिशू की अतिरिक्त जांच की जाएगी. इन जांचों में शामिल हैं
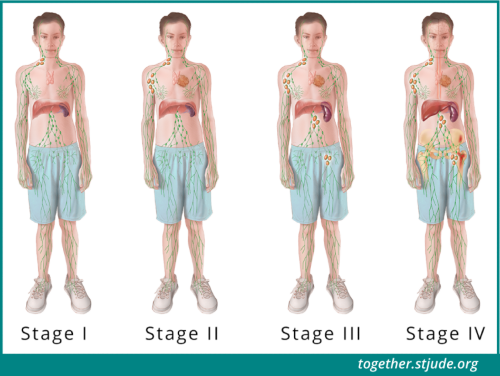
अगर किसी बायोप्सी से कैंसर की पुष्टि होती है, तो डॉक्टर बीमारी की स्टेज का पता लगाने के लिए अधिक जांच कराएंगे. स्टेज बताती है कि क्या कैंसर शरीर के दूसरे हिस्सों में फैल गया है और अगर ऐसा है तो कितनी मात्रा में और कितनी दूरी तक यह फैल चुका है.
कैंसर की स्टेज के आधार पर देखभाल टीम उपचार की योजना बनाती है. यह बहुत महत्वपूर्ण है कि लिंफोमा की स्टेज का जल्द से जल्द पता लगा लिया जाए क्योंकि इसके ट्यूमर तेज़ी से बढ़ते हैं. कैंसर की स्टेज जितनी अधिक होगी उतने ही आक्रमक तरीके से इसका उपचार करने की आवश्यकता होगी.
| स्टेज | जिसमें कैंसर का पता चलता है |
|---|---|
| स्टेज 1 | लिंफ नोड्स के एक समूह में लिंफ नोड्स के बाहर के एक हिस्से में पेट या फेफड़ों के बीच की जगह में कोई कैंसर नहीं मिला |
| स्टेज 2 | लिंफ नोड्स के बाहर के एक हिस्से में और लिंफ नोड्स के आस-पास डायाफ्राम के ऊपर या नीचे दो या दो से अधिक क्षेत्रों में और पास के लिंफ नोड्स में फैल सकता है पेट या आंतों में शुरू हो गया है और सर्जरी द्वारा पूरी तरह से हटाया जा सकता है. कैंसर कुछ नजदीकी लिंफ नोड्स में फैल गया हो सकता है. |
| स्टेज 3 | डायाफ्राम के ऊपर कम से कम एक हिस्से में और डायाफ्राम के नीचे कम से कम एक हिस्से में छाती में शुरू हो गया है पेट में शुरू हो गया है और पूरे पेट में फैल गया है रीढ़ की हड्डी के आसपास के हिस्से में |
| स्टेज 4 | बोनमैरो में मस्तिष्क में मस्तिष्कमेरु द्रव में शरीर के अन्य अंगों में. |
बाल रोगी में नॉन-हॉजकिन लिंफोमा के प्रमाण वाला छाती का एक्स-रे.
बीमारी के प्रमाण दर्शाता बच्चों को होने वाले नॉन-हॉजकिन लिंफोमा के रोगी की छाती का एक्स-रे.
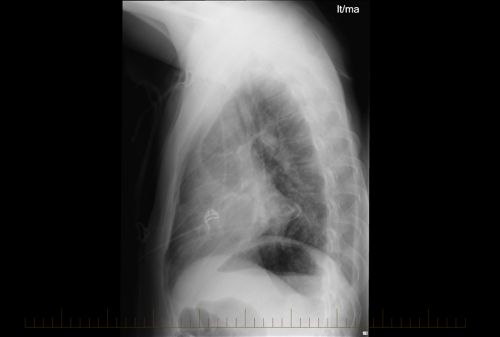
बीमारी के प्रमाण के साथ बच्चों को होने वाले नॉन-हॉजकिन लिंफोमा का ऐक तरफ़ से एक्स-रे.
बचपन में होने वाले नॉन-हॉजकिन लिंफोमा की स्टेज का पता लगाने में सहायता करने के लिए प्रदर्शित की जा सकने वाली जांच:
HIV (मानव इम्युनोडेफिशिएंसी वायरस) के लिए एक स्क्रीनिंग जांच की भी सिफ़ारिश की जाती है क्योंकि लिंफोमा कभी-कभी इस वायरस के रोगियों में विकसित होता है. अगर जांच सकारात्मक आती है, तो रोगी को HIV के उपचार के लिए दवाओं की आवश्यकता हो सकती है.
सर्वोत्तम उपचार का निर्धारण करते समय, डॉक्टर कई कारकों पर विचार करते हैं. इनमें शामिल है:
चिकित्सक और चिकित्सा टीम रोगी के बारे में कई कारकों पर भी विचार करेंगे, जिनमें उम्र भी शामिल है और यह भी कि क्या रोगियों की कोई मौजूदा स्थिति ऐसी है जो उपचार के लिए उनकी प्रतिक्रिया को प्रभावित कर सकती है.
उपचार इस बात पर आधारित होता है कि लिंफोमा का उपप्रकार आमतौर पर प्रारंभिक थेरेपी के लिए क्या प्रतिक्रिया देता है. इसे जोखिम-अनुकूलित थेरेपी कहा जाता है. जोखिम से तात्पर्य कैंसर के जोखिम से है जो उपचार का सफलतापूर्वक प्रतिसाद नहीं दे रहा है – कि यह या तो अच्छी तरह से प्रतिक्रिया नहीं देगा (रीफ्रैक्टरी) या कम होने के बाद फिर से वापस आएगा (रिलैप्स्ड).
जिन रोगियों में लिंफोमा का प्रकार आमतौर पर थेरेपी के प्रति कम प्रतिक्रियाशील होता है, उन्हें सामान्य जोखिम से अधिक जोखिम वाला माना जाता है. इन रोगियों को आम तौर पर अधिक गहन चिकित्सा दी जाती है.
लिंफोमा के ऐसे प्रकार वाले रोगी जिनमें प्रारंभिक थेरेपी के प्रति प्रतिक्रियाशील होने की संभावना होती है, उन्हें ऐसी दवाएं दी जाएंगी जिनके कम दुष्प्रभाव होने की संभावना है. सभी रोगियों को दुष्प्रभाव में सहायता करने के लिए दवाएं और अन्य थेरेपी दी जाती हैं.
बाल-चिकित्सा कैंसर विशेषज्ञ परिवार के साथ उपचार के विकल्पों के बारे में चर्चा करेंगे.
नॉन-हॉजकिन-लिंफोमा बच्चों में आक्रामक हो जाता है. यह महत्वपूर्ण है कि उपचार जल्द से जल्द शुरू हो.
हालांकि लिंफोमा से पीड़ित बच्चों के उपचार में महत्वपूर्ण प्रगति हुई है, फिर भी 10-30% को रीफ्रैक्टरी या बार-बार होने वाली बीमारी होना जारी रहता है.
लेकिन उपचार के विकल्प मौजूद हैं. कई डॉक्टर एक हेमेटोपोएटिक कोशिका प्रत्यारोपण (इसे बोनमैरो प्रत्यारोपण या स्टेम सेल प्रत्यारोपण भी कहा जाता है) के बाद लक्षित थेरेपी के साथ उपचार या बिना उपचार के गहन कीमोथेरेपी पर विचार करते हैं.
लिंफोमा का उपप्रकार रोग के लिए उपचार का निर्णय लेने में एक महत्वपूर्ण कारक होता है.
रोग का पूर्वानुमान (ठीक हिने की संभावना) इन पर निर्भर करता है
बचपन में होने वाले नॉन-हॉजकिन लिंफोमा के लिए कुल मिलाकर पांच-साल तक जीवित रहने की दर लगभग 70% से लेकर 90% से अधिक तक हो सकती है.
देर से दिखाई देने वाले प्रभाव ऐसे दुष्प्रभाव होते हैं जो उपचार पूरा हो जाने के बाद बढ़ते हैं. इनमें शामिल है:
रोगियों को अपने चिकित्सकों के साथ सभी समस्या पर चर्चा करनी चाहिए और उन्हें सभी लक्षणों के बारे में बताना चाहिए. नियमित रूप से, ध्यान केंद्रित अनुवर्ती देखभाल बचपन में होने वाले कैंसर से बचे लोगों के लिए अत्यंत महत्वपूर्ण है.
—
समीक्षा की गई: जून 2019