Меню
Закрывать
Широко известна как трансплантация костного мозга, трансплантация стволовых клеток или ТГСК
Трансплантация гемопоэтических клеток — это медицинская процедура, которая проводится для лечения различных заболеваний, в том числе рака у детей. Она позволяет заменить поврежденные или разрушенные кроветворные (гемопоэтические) клетки здоровыми.
Поскольку основным источником кроветворных клеток является костный мозг, эта процедура часто называется трансплантацией костного мозга. По мере усовершенствования методики стал более распространен термин «трансплантация гемопоэтических клеток». Оба термина часто используются как взаимозаменяемые. Некоторые также называют этот процесс трансплантацией стволовых клеток.
С помощью трансплантации можно успешно лечить некоторые виды рака у детей, однако она имеет серьезные побочные эффекты и отдаленные последствия. Этот метод следует применять с осторожностью. Перенести трансплантацию нелегко. Это сопряжено с физическими и эмоциональными трудностями как для пациента, так и для его семьи. Однако в лечащую группу, осуществляющую трансплантацию, входит много людей, готовых поддерживать пациентов и членов их семей на протяжении всего процесса. Многие дети и подростки, перенесшие трансплантацию, сейчас живут полноценной жизнью, у них больше нет рака.
Костный мозг — это мягкий губчатый материал, находящийся в центре большинства костей нашего тела. В костном мозге содержится большое количество кроветворных (гемопоэтических) клеток.
Гемопоэтические клетки являются предшественниками всех других клеток крови. В результате их созревания образуются:
Костный мозг работает подобно заводу по производству клеток крови, постоянно создавая новые гемопоэтические клетки, чтобы эритроциты, лейкоциты и тромбоциты, циркулирующие в крови, могли выполнять свою функцию.
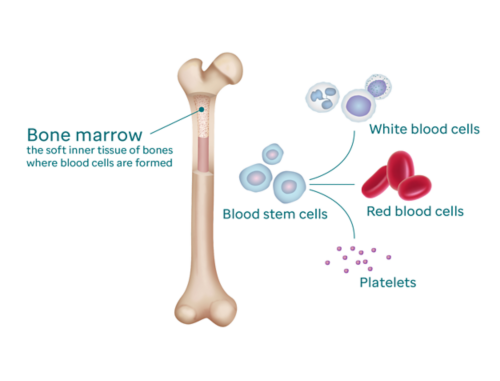
Все эритроциты и тромбоциты производятся в костном мозге, так же как и 70% лейкоцитов. (Оставшиеся 30% лейкоцитов производятся в селезенке, лимфатических узлах и тимусе.)
Очень малое количество гемопоэтических стволовых клеток такжеможетнаходиться в периферической (циркулирующей) крови. Еще одним источником кроветворных клеток является пуповинная кровь.
Задачамитрансплантацииявляются:
В детской онкологии трансплантация в первую очередь проводится при лечении лейкозов, как правило, при отсутствииэффекта от стандартноголечения. Лейкоз, злокачественное заболевание крови и костного мозга,заставляеторганизм производить поврежденные лейкоциты, в результате чего развивается тяжелая болезнь.
Иногда трансплантация проводится и при лечении других онкологических заболеваний. Примерами могут служить нейробластома, множественная миелома, рецидивирующая саркома Юинга и рецидивирующая опухоль Вильмса.
Кроме того, трансплантация может проводиться в ходе лечения пациентов со злокачественными опухолями мягких тканей или головного мозга, которые требуют проведения химиотерапии или лучевой терапии в очень высоких дозах.
В основном выделяют два вида трансплантатов:
Процедура трансплантации — тяжелое физическое испытание. Сначала врачи определят, является ли пациент подходящим кандидатом. Для этого рассматриваются такие факторы:
Для оценки работы сердца могут применяться различные методы, например эхокардиография (ЭхоКГ).
Чтобы убедиться в том, что трансплантат приживется, также проводится обследование сердца, легких, почек и других жизненно важных органов пациента. Как правило, назначают следующие исследования:
Если это не было выполнено ранее, пациенту будет установлен центральный катетер, чтобы исключить необходимость частых уколов.
Семья пациента также встретится с социальным работником или психологом, чтобы обсудить эмоциональное благополучие, а также с финансовым консультантом, чтобы обсудить вопросы страхования и финансовые вопросы.
Поиск донора координируется сотрудниками отделения трансплантации. Как правило, в первую очередь рассматривают родных братьев и сестер, так как гемопоэтические клетки донора и пациента должны иметь похожие генетические маркеры. Этими маркерами служат белки — так называемые лейкоцитарные антигены человека (HLA). Чтобы определить, подходит ли донор по HLA, необходимо выполнить анализ на HLA. Для этого берут образцы крови пациента и потенциального донора. В некоторых случаях для анализа может использоваться образец эпителия со слизистой оболочки внутренней поверхности щеки. Затем клетки отправляют в лабораторию.
Так как эти генетические маркеры передаются по наследству от родителей, совпадение с братом или сестрой наиболее вероятно. Если пациент и его брат или сестра имеют одних биологических родителей, то каждый брат или сестра имеет 25%-ю вероятность совпадения с пациентом по HLA. Следовательно, примерно у 70% пациентов среди братьев и сестер не будет подходящего донора.
Если братья и сестры не подходят, врачи будет проводить поиск неродственного донора или единицы пуповинной крови (если центр трансплантации выполняет трансплантацию пуповинной крови) с помощью реестра Be the Match® Национальной программы доноров костного мозга. Примерно для 30% пациентов находят подходящего неродственного донора.
Если найти идеально совпадающего донора невозможно, врач может предложить использование материала от донора с близким, но не полным совпадением по HLA. Такие трансплантации выполняются достаточно широко и во многих случаях проходят успешно.
Если для пациента невозможно найти подходящего донора с близким совпадением, в некоторых случаях можно использовать костный мозг или гемопоэтические клетки от «наполовину совместимого» члена семьи. Это называется трансплантацией костного мозга от идентичного по гаплотипу (наполовину совместимого) донора.
Доноры также не должны иметь медицинских противопоказаний для донорства. С помощью реестра Be the Match донорский центр проводит проверку потенциального донора на наличие следующих заболеваний:
Кроветворные клетки могут брать из костного мозга, периферической (циркулирующей) крови и из донорской пуповинной крови. Этот процесс называется сбором.
Многие пациенты считают, что трансплантация — это сложная хирургическая процедура, но сама по себе трансплантация представляет собой относительно простой процесс. Он очень похож на переливание крови. Донорские клетки находятся в пакете или шприце, подключенном через трубку к центральному катетеру пациента. Процедура длится от нескольких минут до нескольких часов и не вызывает болезненных ощущений.
После попадания в кровоток гемопоэтические клетки достигают костного мозга, где начинают делиться и превращаться в лейкоциты, эритроциты и тромбоциты. Этот процесс называется приживлением. Приживление, как правило, происходит в течение 2–4 недель (при использовании пуповинных клеток — дольше). На полное восстановление иммунной системы может уйти от нескольких месяцев при аутологичной трансплантации (с использованием собственных клеток пациента) до 6 месяцев или года при аллогенной трансплантации (с использованием клеток родственного или неродственного донора).
Врачи оценивают результаты различных анализов крови, чтобы подтвердить выработку новых клеток крови (приживление трансплантата) и отсутствие рецидива. После трансплантации у пациентов ежедневно берут кровь для анализа в лаборатории. Врачи подсчитывают количество эритроцитов, лейкоцитов и тромбоцитов в организме. Благодаря ежедневному подсчету врачи и пациенты могут отслеживать прогресс. В зависимости от индивидуальных особенностей время приживления трансплантата может различаться. Как правило, процесс занимает от двух недель до месяца. Первыми приживляются лейкоциты, затем — эритроциты, а после — тромбоциты. Пациентам может потребоваться переливание эритроцитов и тромбоцитов для поддержания их достаточного количества в период приживления трансплантата.
Пункция костного мозга (извлечение небольшого образца костного мозга с помощью иглы с целью исследования под микроскопом) также позволяет врачам оценить работу кроветворных клеток и достижение ремиссии.
Когда пациент покидает отделение трансплантации, его иммунитет все еще ослаблен и ему сложно бороться с инфекциями. Некоторые из них могут представлять угрозу жизни. После выписки пациенту потребуется домашний уход, пока его иммунная система придет в норму. Этот процесс может занимать от нескольких месяцев до года.
Немедленно сообщите персоналу клиники трансплантации о смене основного лица, ухаживающего за пациентом. Желательно планировать замену заранее. Все ухаживающие лица должны получить необходимые инструкции.
Существует два состояния, которые вызывают наиболее серьезные побочные эффекты и отдаленные последствия: отторжение трансплантата и реакция «трансплантат против хозяина» (РТПХ).
Ухаживающие лица должны обратиться к врачу по месту жительства, либо к врачу или практикующей медсестре отделения трансплантации, если у пациента появятся один или несколько из следующих симптомов:
Вследствие физических побочных эффектов и изоляции от семьи, друзей и привычной жизни у пациентов могут наступать периоды грусти или депрессии. Чувство грусти в течение дня или двух — это нормально, но если такое состояние длится дольше, пациенту следует обратиться к кому-то из сотрудников больницы. Это могут быть врач, медсестра или, возможно, социальный работник, священник, психолог или специалист по адаптации.
Некоторые осложнения, связанные с трансплантацией, известны как отдаленные последствия, так как они не проявляются раньше чем через несколько месяцев или даже лет после лечения. Большинство проблем со временем проходит, но некоторые из них могут носить постоянный характер и требовать длительного наблюдения.
К отдаленным последствиям трансплантации относятся:
Ни у кого из пациентов все эти проблемы не развиваются одновременно. Риск возникновения проблем после трансплантации зависит от заболевания, типа трансплантации, возраста и истории предшествующего лечения. Многие осложнения можно предотвратить с помощью правильного контроля и мер профилактики. Очень большое значение имеют регулярные посещения врача.
Пациенты в течение длительного времени после трансплантации находятся под наблюдением с целью отслеживания побочных эффектов. Пациенты, которым проводилось облучение всего тела при подготовке к трансплантации, имеют риск эндокринных нарушений, таких как гипотиреоз, надпочечниковая недостаточность или дефицит гормона роста. Важно регулярно измерять рост и массу тела пациента, а также при необходимости наблюдаться у эндокринолога.
В некоторых случаях после трансплантации онкологическое заболевание может вернуться (рецидивировать). Вероятность рецидива максимальна в первый год после трансплантации, и со временем риск снижается. Лечащая группа, выполнявшая трансплантацию, продолжит заботиться о пациенте и рассмотрит другие варианты лечения. Это может быть участие в клинических исследованиях или повторная трансплантация.
—
Дата изменения: июнь 2018 г.