کھلا
بند کریں
عام طور پر بون میرو ٹرانسپلانٹ، اسٹیم سیل ٹرانسپلانٹ یا hsct کے طور پر کہا جاتا ہے
ہیماٹوپوائٹک سیل ٹرانسپلانٹ کیا ہے؟
ہیماٹوپوائٹک سیل ٹرانسپلانٹ ایک طبی طریقہ کار ہے جو بچپن کے کینسر سمیت مختلف بیماریوں کے علاج کے لیے استعمال ہوتا ہے۔ یہ خراب یا تباہ شدہ (ہیماٹوپوئٹک) خلیوں کی جگہ صحت مند خون بنانے والے خلیوں سے وجود پاتا ہے۔
چونکہ خون بنانے والے خلیوں کا بنیادی ذریعہ بون میرو ہے، اس لیے یہ طریقہ کار روایتی طور پر بون میرو ٹرانسپلانٹ کے نام سے جانا جاتا ہے۔ جیسے جیسے پیش رفت ہوئی ہے، ہیماٹوپوئٹک سیل ٹرانسپلانٹ کی اصطلاح میں مقبولیت کا اضافہ ہوا ہے۔ الفاظ اکثر ایک دوسرے کے بدلے استعمال ہوتے ہیں۔ کچھ لوگ اس طریقہ کار کو اسٹیم سیل ٹرانسپلانٹ بھی کہہ سکتے ہیں۔
ٹرانسپلانٹ بچپن کے کچھ کینسروں کا کامیابی سے علاج کر سکتا ہے، لیکن اس کے سنگین ضمنی اثرات اور تاخیر سے اثرات ہو سکتے ہیں۔ یہ بڑے محتاط ہوکر غور کرنے کا مقام ہے۔ ٹرانسپلانٹ حاصل کرنا آسان عمل نہیں ہے۔ یہ مریض اور اہل خانہ کی نگہداشت کرنے والے دونوں کے لیے جسمانی اور جذباتی طور پر بوجھل بن جاتا ہے۔ لیکن راستے میں مریضوں اور اہل خانہ کی مدد کرنے کے لیے ٹرانسپلانٹ نگہداشتی ٹیم میں بہت سے لوگ موجود ہیں۔ بہت سے بچے اور نوجوان جن کا ٹرانسپلانٹ ہوا ہے اب فعال، کینسر سے پاک زندگی گزار رہے ہیں۔
ٹرانسپلانٹ کی دو بنیادی اقسام ہیں: اللوجینک (خون بنانے والے خلیے ڈونر سے آتے ہیں) اور آٹولوگس (مریض کے اپنے خلیے استعمال ہوتے ہیں)۔ ایک مریض خون کی منتقلی کی طرح کے طریقہ کار میں رگ کے ذریعے ڈونر سے خلیات حاصل کرتا ہے۔ خلیے خون کے ذریعے لمبی ہڈیوں کے مرکز تک سفر کرتے ہیں۔ ٹرانسپلانٹ شدہ خلیے مریض کی صحت مند سرخ خون کے خلیات، خون کے سفید خلیے اور پلیٹلیٹس بنانے کی صلاحیت کو بحال کرتے ہیں۔
بون میرو (ہڈی کا گودا) جسم کے زیادہ تر ہڈیوں کے مرکز میں پایا جانے والا نرم، اسفنج دار جیسا مادّہ ہوتا ہے۔ خون بنانے والے (ہیماٹوپوئٹک) خلیات کی ایک بڑی تعداد بون میرو میں رہتی ہے۔
ہیماٹوپوئٹک خلیات دیگر تمام خون کے خلیات کے سرپرست ہیں۔ یہ بڑھ کر خلیات میں پختہ ہو جاتے ہیں اور بالآخر مندرجہ ذیل کی شکل اختیار کرلیتے ہیں:
بون میرو خون کے خلیے کی فیکٹری کی طرح کام کرتا ہے، مسلسل نئے ہیماٹوپوئٹک خلیات تیار کرتا ہے تاکہ خون کے سرخ خلیے، سفید خون کے خلیے اور پلیٹلیٹس جو خون میں گردش کرتے ہیں اپنا کام کر سکیں۔
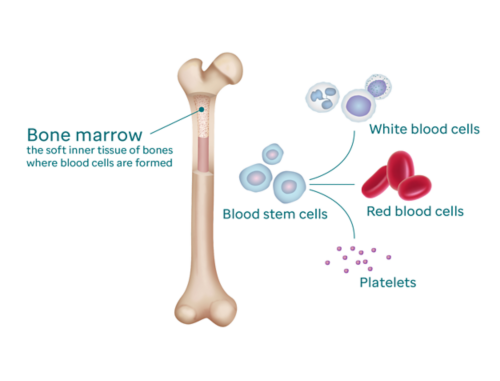
تمام سرخ خون کے خلیات اور پلیٹلیٹس میں سے تقریبا 70 فیصد سفید خون کے خلیات کے ساتھ وہ بون میرو میں بنتے ہیں۔ (بقیہ 30 فیصد تلی، لمف نوڈس اور تھائمس غدود سے تیار ہوتے ہیں۔)
ہیماٹوپوائٹک خلیات کی ایک چھوٹی سی تعداد محیطی (گردش) خون میں بھی پائی جاتی ہے۔ ہڈی کا خون، خون بنانے والے خلیوں کا ایک ذریعہ بھی ہے۔
ٹرانسپلانٹ کا مقصد ہے:
پیڈیاٹرک کینسر میں، ٹرانسپلانٹ بنیادی طور پر لیوکیمیا کے علاج کے لیے استعمال ہوتی ہے، عام طور پر جب کینسر کا معیاری علاج ناکام ہو جاتا ہے۔ لیوکیمیا، خون اور بون میرو کا کینسر، جسم میں خون کے سفید خلیات کو نقصان پہنچانے کا سبب بنتا ہے، جس سے مریض بہت بیمار ہو جاتا ہے۔
ٹرانسپلانٹ بعض اوقات دوسرے کینسر کے علاج کے لیے بھی استعمال ہوتا ہے۔ یہ نیوروبلاسٹوما، ایک سے زیادہ مائیلوما، بار بار ہونے والا ایونگ سارکوما اور بار بار آنے والے ولمس ٹیومر کی مثالیں ہیں۔
ٹرانسپلانٹ کا استعمال ایسے مریضوں کے علاج کے لیے بھی کیا جا سکتا ہے جن میں نرم بافتوں یا دماغی ٹیومر شامل ہوتے ہیں جن کی بیماری کے علاج کے لیے کیموتھراپی یا ریڈئیشن کی بہت زیادہ خوراک کی ضرورت ہوتی ہے۔
ٹرانسپلانٹ کی بنیادی طور پر دو قسمیں ہیں:
ٹرانسپلانٹ ایک جسمانی طور پر مشکل طبی طریقہ کار ہے۔ طبی ٹیم پہلے اس بات کا تعین کرے گی کہ آیا مریض اس کے لیے موزوں امیدوار ہے:
دل کا ٹیسٹ جیسا کہ ایکو کارڈیوگرام (ایکو) کا استعمال دل کے فعل کی پیمائش کے لیے کیا جا سکتا ہے۔
یہ یقینی بنانے کے لیے کہ مریض ٹرانسپلانٹ کو برداشت کر سکتا ہے، مریض کے دل، پھیپھڑوں، گردوں اور دیگر اہم اعضاء کے ٹیسٹ بھی ہوں گے۔ یہ ٹیسٹ عام طور پر شامل ہیں:
اگر انہیں پہلے سے ایک مرتبہ بھی نہیں لگی ہے تو، مریضوں کے پاس ایک سینٹرل لائن ملی ہوگی تاکہ انہیں بار بار سوئیاں نہ لگیں۔
مریض کے اہل خانہ جذباتی صحت پر بات کرنے کے لیے سماجی کارکن یا ماہر نفسیات سے بھی ملاقات کریں گے، ساتھ ہی ساتھ انشورنس کی منظوری اور مالی مسائل میں مدد کے لیے مالیاتی مشیر سے بھی ملاقات کریں گے۔
ہسپتال میں ٹرانسپلانٹ ٹیم ڈونر کی تلاش میں معاونت کرے گی۔ ایک جیسے حیاتیاتی والدین کے ساتھ ایک بہن بھائی عام طور پر پہلا انتخاب ہوتا ہے کیونکہ ڈونر اور مریض کے ہیماٹوپوائٹک خلیوں میں ایک جیسے جینیاتی مارکرز ہونے چاہئیں۔ یہ مارکرز پروٹین ہیں جسے ہیومن لیوکوائٹ اینٹیجن (HLA) کہتے ہیں۔ یہ تعین کرنے کے لیے کہ آیا کوئی HLA میچ ہے، HLA ٹیسٹنگ کی ضرورت ہے، جس میں مریض اور ممکنہ ڈونر سے خون کا نمونہ لینا شامل ہے۔ کچھ معاملات میں، اس ٹیسٹ کو انجام دہی کے لیے اندرونی گال کے گچھے کا نمونہ استعمال کیا جا سکتا ہے۔ اس کے بعد خلیوں کو جانچ کے لیے لیبارٹری میں بھیجا جاتا ہے۔
چونکہ یہ جینیاتی مارکرز والدین سے وراثت میں ملے ہیں، اس لیے بھائی یا بہن سب سے زیادہ مماثلت رکھتے ہیں۔ اگر مریض اور بہن بھائیوں کے حیاتیاتی والدین ایک جیسے ہیں، تو ہر بھائی اور بہن کا مریض کے ساتھ HLA مماثل ہونے کا 25 فیصد امکان ہے۔ جس کی وجہ سے، تقریبا 70% مریضوں کے پاس مماثل بہن بھائی دستیاب نہیں ہوں گے۔
اگر کوئی مماثل بہن بھائی نہیں ہے، تو نگہداشتی ٹیم نیشنل ڈونر میرو پروگرام کی Be the Match® رجسٹری کے ذریعے غیر متعلقہ ڈونر یا کورڈ بلڈ یونٹ (اگر ٹرانسپلانٹ سینٹر کورڈ بلڈ ٹرانسپلانٹ کرتا ہے) کی تلاش کرے گی۔ تقریبا 30 فیصد مریضوں کو مماثل غیر متعلقہ ڈونر ملتا ہے۔
اگر کامل مماثلت نہیں مل سکتی ہے، تو ڈاکٹر غیر مماثل ڈونر استعمال کرنے کا مشورہ دے سکتا ہے، جو ایک ایسا ڈونر ہے جو HLA میچ کے قریب ہے لیکن درست نہیں۔ غیر مماثل ڈونر ٹرانسپلانٹس کافی عام ہیں، اور بہت سے کامیاب بھی ہوتے ہیں۔
ایسے مریضوں کے لیے جو مناسب ڈونر نہیں ڈھونڈ سکتے جو قریب البلوغ میچ ہو، بعض صورتوں میں یہ ممکن ہے کہ خاندان کے کسی فرد سے بون میرو یا پیریفرل ہیماٹوپوئٹک سیلز کا استعمال کیا جائے جو کہ "آدھا میچ" ہو۔ اس قسم کے ٹرانسپلانٹ کو ہاپلو آئی ڈینٹیکل (نصف مماثل) بون میرو ٹرانسپلانٹ کہا جاتا ہے۔
ڈونرز کو ڈونر کے طور پر خدمت کرنے کے لیے طبی لحاظ سے بھی اہل ہونا چاہیے۔ Be the Match کے ذریعے، ایک ڈونر مرکز صحت کی مخصوص حالتوں کے لیے ممکنہ ڈونر کی اسکریننگ کرے گا:
خون بنانے والے خلیات بون میرو، محیطی (گردش کرنے والے) خون اور ڈونر کی ہڈی کے خون سے جمع کیے جا سکتے ہیں۔ اس عمل کو ہارویسٹ کہا جاتا ہے۔
بہت سے مریضوں کا خیال ہے کہ ٹرانسپلانٹ ایک پیچیدہ جراحی کا طریقہ کار ہے، لیکن ٹرانسپلانٹ بذات خود ایک نسبتا آسان طریقہ ہے۔ یہ زیادہ سے زیادہ ایک خون کی منتقلی کی طرح ہے۔ ڈونر کے خلیے ایک بیگ یا سرنج میں ہوتے ہیں جو ایک ٹیوب کے ذریعے مریض کی سیٹرل لائن سے منسلک ہوتے ہیں۔ اس میں صرف چند منٹ سے چند گھنٹے لگتے ہیں اور یہ تکلیف دہ نہیں ہے۔
خون کے بہاؤ میں داخل ہونے کے بعد، ہیماٹوپوائٹک خلیے بون میرو تک جاتے ہیں، جہاں وہ تقسیم ہونے لگتے ہیں اور سفید خون کے خلیے، خون کے سرخ خلیے، اور پلیٹلیٹس بننا شروع ہوتے ہیں جسے اینگرافٹمنٹ کہا جاتا ہے۔ اینگرافٹمنٹ عام طور پر 2 سے 4 ہفتوں میں ہوتی ہے (اگر اس کا ذریعہ نال تھا تو زیادہ وقت لگ سکتا ہے) مدافعتی نظام کی مکمل بحالی میں آٹولوگس (مریض کے اپنے خلیات کا استعمال کرتے ہوئے) ٹرانسپلانٹ یا اللوجینک 6 ماہ یا ایک سال میں کئی مہینے لگ سکتے ہیں (متعلقہ یا غیر متعلقہ ڈونر سیلز کا استمعال کرتے ہوئے)۔
ڈاکٹر اس بات کی تصدیق کے لیے خون کے مختلف ٹیسٹوں کے نتائج کا جائزہ لیتے ہیں کہ خون کے نئے خلیے تیار ہو رہے ہیں اور کینسر دوبارہ نہیں ہوا ہے۔ ٹرانسپلانٹ کے بعد روزانہ مریضوں کا خون لیا جاتا ہے تاکہ اسے لیبارٹری میں ٹیسٹ کیا جا سکے۔ ڈاکٹر شمار کرے گا کہ جسم میں خون کے کتنے سرخ خلیے، کتنے سفید خلیے اور کتنے پلیٹلیٹس ہیں۔ چونکہ وہ ہر روز شمار کیے جاتے ہیں، اس لیے ڈاکٹر اور مریض پیش رفت پر نظر رکھ سکتے ہیں۔ چونکہ ہر شخص مختلف ہے، اینگرافٹمنٹ مختلف اوقات میں ہوسکتی ہے۔ یہ عام طور پر دو ہفتوں سے ایک ماہ تک سلسلہ چلتا ہے۔ سفید خون کے خلیے پہلے منسلک ہوتے ہیں، اس کے بعد سرخ خلیے اور پھر پلیٹلیٹس۔ جب وہ ٹرانسپلانٹ کا انتظار کرتے ہیں، مریضوں کو خون کے سرخ خلیات اور پلیٹلیٹس کی منتقلی کی ضرورت پڑ سکتی ہے تاکہ شمار کو محفوظ حد میں رکھا جا سکے۔
بون میرو ایسپیریشن (بون میرو کے چھوٹے نمونے کو ایک سوئی کے ذریعے ہٹانا جس کا خوردبین تحت معائنہ کیا جائے) ڈاکٹروں کو اس بات کا تعین کرنے میں بھی مدد کر سکتا ہے کہ خون بنانے والے نئے خلیے کتنی اچھی طرح سے کام کر رہے ہیں، اور اگر کینسر میں کتنا افاقہ ہے۔
جب مریض ٹرانسپلانٹ یونٹ چھوڑ دیتے ہیں، تب بھی ان کا مدافعتی نظام کمزور ہوتا ہے اور انفیکشن سے لڑنے میں دشواری ہوتی ہے۔ ان میں سے کچھ انفیکشن مہلک ہو سکتے ہیں۔ ڈسچارج ہونے کے بعد، مریضوں کو اپنے ساتھ گھریلو نگہداشت کرنے والے کی ضرورت ہوگی جب تک کہ ان کا مدافعتی نظام معمول پر نہ آجائے، ایسا عمل جس میں چند ماہ سے لے کر ایک سال تک کا وقت لگ سکتا ہے۔
ٹرانسپلانٹ کلینک کے عملے کو فوری طور پر بتائیں کہ کیا مریض کا بنیادی نگہداشت کرنے والا تبدیل ہو رہا ہے۔ تبدیلیوں کی پہلے سے منصوبہ بندی کرنا اچھا ہے۔ ٹرانسپلانٹ ملازم کو ہر نگہداشت کے کام کی تربیت دینی چاہیے۔
دو حالات جو سب سے زیادہ سنگین ضمنی اثرات اور تاخیر سے اثرات کا سبب بنتے ہیں وہ ہیں گرافٹ ریجیکشن اور گرافٹ بمقابلہ میزبان بیماری (GVHD)۔
نگہداشت کرنے والوں کو مریض کے مقامی معالج یا ان کے ٹرانسپلانٹ یونٹ کے معالج یا نرس پریکٹیشنر کو فوری طور پر فون کرنا چاہیے اگر مریض میں درج ذیل علامات میں سے ایک یا زیادہ ظاہر ہوں:
جسمانی ضمنی اثرات اور اہل خانہ، دوستوں اور معمول کے معمولات سے علیحدگی کی وجہ سے، مریضوں کو اداسی یا افسردگی کا دورانیہ ہو سکتا ہے۔ ایک یا دو دن کے لیے افسردہ رہنا ٹھیک ہے، لیکن اگر یہ احساسات زیادہ دیر تک رہتے ہیں، تو مریضوں کو اپنی نگہداشتی ٹیم کے کسی رکن سے بات کرنی چاہیے۔ یہ ان کا ڈاکٹر یا نرس یا شاید ان کا سماجی کارکن، پادری، ماہر نفسیات یا بچوں کی زندگی کا ماہر ہو سکتا ہے۔
ٹرانسپلانٹ سے منسلک کچھ پیچیدگیوں کو تاخیر سے اثرات کے طور پر جانا جاتا ہے، کیونکہ وہ علاج کے بعد کئی مہینوں یا سالوں تک ظاہر نہیں ہوتے ہیں۔ ان میں سے اکثر وقت کے ساتھ حل ہو جاتے ہیں، لیکن دیگر مستقل ہو سکتے ہیں اور انہیں طویل مدتی توجہ کی ضرورت ہوتی ہے۔
ٹرانسپلانٹ کے تاخیر سے اثرات میں شامل ہو سکتے ہیں:
کوئی بھی ان تمام مسائل کا تجربہ نہیں کرتا۔ ٹرانسپلانٹ کے بعد آپ کے مسائل پیدا ہونے کا خطرہ آپ کی بیماری، آپ کے ٹرانسپلانٹ کی قسم، آپ کی عمر، اور علاج سے پہلے کی سرگزشت پر منحصر ہوگا۔ مناسب اسکریننگ اور احتیاطی تدابیر سے بہت سی پیچیدگیوں کو روکا جا سکتا ہے۔ ڈاکٹر کی باقاعدہ اپوائنٹمنٹ بہت اہم ہے۔
ٹرانسپلانٹ کے طویل عرصے بعد مریضوں کا مشاہدہ کیا جاتا ہے تاکہ یہ معلوم کیا جا سکے کہ آیا ضمنی اثرات موجود ہیں یا نہیں۔ وہ مریض جو ٹرانسپلانٹ کی تیاری کے لیے پورے جسم کی ریڈئیشن سے گزرتے ہیں ان کو اینڈوکرائن (غدود) کے مسائل کا خطرہ ہوتا ہے جن میں ہائپوتھائیرائڈزم، ایڈرینل کی کمی یا گروتھ ہارمون کی کمی شامل ہے۔ یہ ضروری ہے کہ مریض کے قد اور وزن کو باقاعدگی سے ریکارڈ کیا جائے اور اگر ضروری ہو تو اینڈو کرائنولوجسٹ کے ذریعہ نگرانی کی جائے۔
بعض صورتوں میں، ٹرانسپلانٹ کے بعد کینسر کا تکرار ہوسکتا ہے (دوبارہ ہونا)۔ ٹرانسپلانٹ کے بعد پہلے سال میں دوبارہ ہونا سب سے زیادہ عام ہے اور وقت گزرنے کے ساتھ ساتھ خطرہ کم ہوتا جاتا ہے۔ ٹرانسپلانٹ ٹیم آپ کی نگہداشت جاری رکھے گی اور علاج کے دیگر اختیارات پر تبادلہ خیال کرے گی۔ ان میں کلینکل ٹرائلز یا دیگر امپلانٹس شامل ہو سکتے ہیں۔
—
نظر ثانی شدہ: جون 2018