Os pacientes de transplante normalmente ficam no hospital entre 4 e 6 semanas, ou mais. A criança ficará em uma área especial do hospital, destinada a pacientes em transplante e a outros que têm pouca ou nenhuma defesa no sistema imunológico. As diretrizes de controle de infecção na unidade de transplante são diferentes das adotadas em outras áreas do hospital.
Infusão de células-tronco
O processo de transplante é desafiador. Mas receber as células-tronco é relativamente simples. É muito parecido com uma transfusão de sangue. As células-tronco ficam em uma bolsa ou seringa, conectadas por um tubo ao cateter central da criança. O procedimento leva alguns minutos ou algumas horas. Não é doloroso.
Enxertia
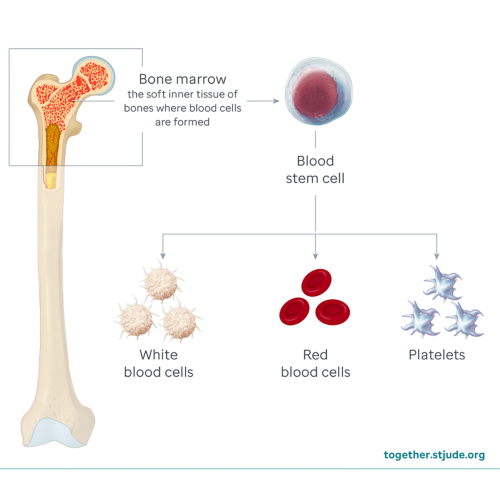
Após entrar na corrente sanguínea, as células-tronco vão para a medula óssea. Aqui elas começam a se multiplicar. As células-tronco se transformam em hemácias, leucócitos e plaquetas. Esse processo é chamado de enxertia (quando as células-tronco começam a “pegar” na medula e a produzir novas células do sangue). A enxertia normalmente começa de 2 a 4 semanas após receber as células. Os leucócitos são os primeiros a “pegar” na medula, seguidos pelas hemácias e, por último, pelas plaquetas. A criança pode precisar de transfusões de hemácias e plaquetas para manter as contagens em um intervalo seguro enquanto esperam pela enxertia.
Os médicos usam exames de sangue para confirmar que novas hemácias estão sendo produzidas. Após o transplante, a criança fará coletas de sangue diárias para acompanhamento. A equipe de saúde irá monitorar as hemácias, leucócitos e plaquetas da criança para acompanhar o progresso.
A punção da medula óssea também pode ajudar os médicos a avaliar como as novas células-tronco estão se desenvolvendo. Esse procedimento envolve a remoção de uma pequena amostra da medula óssea com uma agulha para avaliação sob um microscópio.
Cuidando da criança
O pai, a mãe ou outro acompanhante adulto precisará ficar com a criança no hospital. O processo de transplante é física e emocionalmente cansativo para cuidadores. É melhor ter mais de um responsável que possa cuidar da criança. Cada cuidador deve ser treinado, por isso é importante planejar com antecedência.
Prevenção da infecção
Durante a primeira parte da permanência hospitalar, a criança receberá quimioterapia em altas doses com ou sem radiação. O tratamento abre espaço para as células-tronco saudáveis e ajuda a prevenir a rejeição das células do doador. Ele também enfraquece o sistema imunológico e, por isso, a criança estará em alto risco de contrair uma infecção.
Pacientes e acompanhantes cuidadores precisam tomar muito cuidado para evitar infecções, como usar máscara e lavar as mãos com frequência.
Todos os visitantes devem ser triados para possíveis infecções e doenças contagiosas. Cada centro de transplante é diferente. Esteja ciente das regras do hospital para visitantes.
Diretrizes gerais da unidade de transplantados incluem:
- Todos os cuidadores e visitantes precisam passar por critérios de triagem antes de entrar na unidade de transplante e devem seguir as diretrizes de controle de infecção.
- Somente o paciente e o cuidador têm permissão para permanecer durante a noite.
- As horas de visitação são limitadas. O cuidador primário não é considerado um visitante.
- O número de cuidadores e visitantes permitidos no quarto é, geralmente, limitado.
- Pode haver requisitos de idade para irmãos e visitantes.
- Todos os cuidadores e visitantes devem lavar as mãos ao entrar e sair do quarto do paciente.
Suporte à criança durante o transplante
Ficar longe da família, dos amigos e das atividades normais pode ser difícil. A equipe de saúde da criança a ajudará a se sentir o mais confortável possível. Os especialistas em infância podem oferecer atividades divertidas, como jogos e artes. Os terapeutas de reabilitação criarão um plano de exercício para a criança e dar ideias de como se manter ativo.
Você pode trazer brinquedos e outros itens para ajudar a criança a se sentir mais em casa. Incentive a criança a se conectar com outras pessoas através de textos, redes sociais, videochamadas, emails, telefonemas e cartas.
Mantendo-se em dia com a escola
A criança não será capaz de frequentar a escola durante o transplante e até o sistema imunológico se recuperar. A criança pode fazer algumas tarefas de casa. Converse com a direção da escola da criança e entre em contato com os serviços escolares do hospital.