Меню
Закрывать
Медуллобластома — это злокачественная опухоль головного мозга. Она является наиболее распространенной злокачественной опухолью головного мозга у детей; на ее долю приходится 20% от всех опухолей центральной нервной системы (ЦНС). В США ежегодно регистрируется 250–500 случаев медуллобластомы у детей.
Эти опухоли чаще всего возникают у детей младше 16 лет, пик заболеваемости приходится на возраст от 5 до 9 лет. Тем не менее, медуллобластомы могут наблюдаться у подростков старшего возраста и, реже, у взрослых.
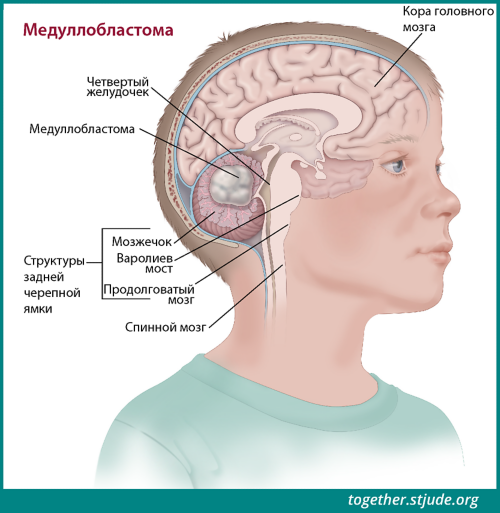
Медуллобластома возникает в мозжечке. Мозжечок находится в области головного мозга, называемой задней черепной ямкой.
Медуллобластома возникает в мозжечке — областивзатылочной части головного мозга. В частности, мозжечок находится в нижней затылочной части головного мозга, в области, называемой задней черепной ямкой. Мозжечок отвечает за контроль движения, равновесия, осанки и координации.
Медуллобластомы — этобыстрорастущие опухоли;они часто распространяются на другие части головного и спинного мозга. Большинство медуллобластом расположены в середине мозжечка у четвертого желудочка.
На основе молекулярных особенностей опухолевых клеток медуллобластомы можно разделить на четыре подгруппы.
Конкретная подгруппа медуллобластомы влияет на прогноз заболевания. Врачи используют подгруппы для классификации пациентов по категориям риска. Эта информация помогает врачам планировать соответствующее лечение.
Лечение медуллобластомы включает в себя хирургическую операцию для удаления максимального количества опухолевых клеток. Затем применяют лучевую терапию, чтобы уничтожить оставшиеся опухолевые клетки. В дополнение к хирургической операции и лучевой терапии используется химиотерапия.
Общая выживаемость детей с медуллобластомой, при отсутствии распространения заболевания на другие области, составляет 70–80%. При распространении заболевания на другие области средняя выживаемость составляет около 60%. Однако лечение и прогноз могут зависеть от конкретного вида и молекулярной подгруппы медуллобластомы.
С развитием медуллобластомы связаны определенные изменения в генах и хромосомах опухолевой клетки. Чаще всего причина этих генетических изменений неизвестна.
Чаще всего медуллобластомы диагностируются у детей в возрасте от 5 до 9 лет. Это заболевание редко возникает у грудных детей и взрослых. Медуллобластома несколько чаще возникает у мальчиков, чем у девочек.
Для некоторых детей может существовать повышенный риск развития опухолей головного мозга из-за наличия редких врожденных патологических состояний. К таким синдромам относятся синдром Горлина, синдром Турко и синдром Ли-Фраумени.
Симптомы медуллобластомы у детей зависят от нескольких факторов: размера и расположения опухоли, возраста и стадии развития ребенка.
Симптомы медуллобластомы:
При распространении опухоли на спинной мозг могут проявляться такие симптомы:
По мере роста опухоли зачастую нарушается нормальная циркуляция спинномозговой жидкости. Это вызывает накопление жидкости в головном мозге, известное как гидроцефалия. Эта жидкость вызывает повышение давления в головном мозге (внутричерепное давление). Многие из симптомов медуллобластомы обусловлены повышением давления на ткани головного мозга.
Врачи проверяют наличие медуллобластомы несколькими способами.
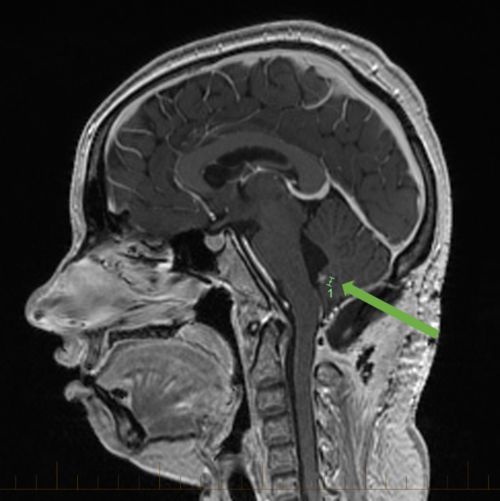
Медуллобластома на МРТ в сагиттальной плоскости
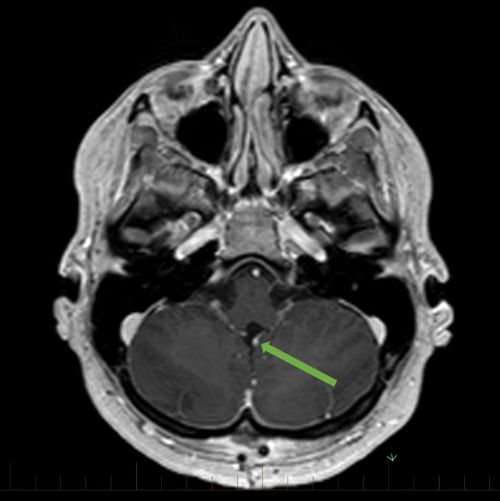
Медуллобластома на МРТ в осевой проекции
Ткань из опухоли также анализируют на биомаркеры, которые дают информацию о генетических и молекулярных особенностях опухолевых клеток. На основе молекулярного варианта медуллобластомы группируются в подгруппы WNT и SHH, группу 3 или группу 4.
Расположение опухоли в мозжечке может дать представление о молекулярном варианте медуллобластомы. Опухоли WNT обычно образуются вдоль средней линии мозжечка. Опухоли SHH обычно обнаруживаются в боковой части мозжечка.
Для классификации пациентов с медуллобластомой и прогнозирования исходов используются результаты гистологического исследования тканей и сведения о молекулярных особенностях опухолевых клеток. Это помогает врачам точнее соотнести план лечения с группой риска.
Медуллобластома также может быть классифицирована по наличию метастазов:
Общая 5-летняя выживаемость детей с медуллобластомой, при отсутствии распространения заболевания на другие области, составляет приблизительно 70–80%. Для пациентов с высоким риском выживаемость составляет около 60–65%.
Факторы, влияющие на вероятность выздоровления:
| Подгруппа медуллобластомы |
Общие характеристики пациента |
Результаты гистологического исследования |
Наличие метастазов при диагностике |
5-летняя выживаемость |
Общий прогноз |
|---|---|---|---|---|---|
| Подвид WNT ~10% медуллобластом |
Наиболее часто встречается у детей старшего возраста и подростков, редко — у грудных детей |
Классическая; очень редко крупноклеточная анапластическая |
5–10% |
Выживаемость >90% |
Очень благоприятный |
| Подвид SHH ~30% медуллобластом |
Чаще всего встречается у детей младше 3 лет и подростков старшего возраста/взрослых |
Нодулярная десмопластическая; MBEN; классическая; крупноклеточная анапластическая |
~15–20% |
Выживаемость ~75% |
Смешанный, но для грудных детей прогноз более благоприятный |
| Группа 3 ~25% медуллобластом |
Наиболее часто встречается у детей грудного и младшего возраста; редко — у подростков; чаще — у представителей мужского пола |
Классическая и крупноклеточная анапластическая |
~30–45% |
Выживаемость ~50% |
Неблагоприятный |
| Группа 4 ~35% медуллобластом |
Встречается во всех возрастных группах, но редко — у грудных детей; чаще — у представителей мужского пола |
Классическая; редко крупноклеточная анапластическая |
~35–40% |
Выживаемость ~75% |
Смешанный |
Лечение медуллобластомы включает в себя хирургическую операцию, лучевую терапию головного мозга и позвоночника (кроме грудных детей и детей младшего возраста) и химиотерапию.
В рамках современных подходов к лечению медуллобластомы, основанных на оценке риска, пациенты классифицируются в зависимости от клинических и молекулярных особенностей опухоли и прогнозируемых исходов. Врачи принимают во внимание следующие факторы:
Цель подхода, основанного на оценке риска, заключается в обеспечении выживания при одновременном снижении риска побочных эффектов лечения. Для пациентов, у которых прогнозируется благоприятный исход, более низкая интенсивность терапии может уменьшить степень выраженности долгосрочных проблем, вызванных облучением и химиотерапией. Для пациентов с высоким риском более интенсивная терапия может повысить вероятность излечения.
Пациентам может быть предложено лечение в рамках клинического исследования.
Подгруппа SHH является наиболее распространенной медуллобластомой у детей в возрасте до 3 лет, за которой следуют опухоли группы 3. Для опухолей SHH у грудных детей характерны благоприятные результаты гистологического исследования и молекулярный профиль. Для этих детей часто бывает эффективно проведение хирургической операции с последующей химиотерапией без облучения.
Медуллобластому, не относящуюся к подвиду SHH, у младенцев лечить сложнее, особенно при метастазировании опухоли. Можно попытаться применить такие методы лечения, как фокусная лучевая терапия и высокодозная химиотерапия с ауто-ТГСК, однако добиться излечения сложно. В некоторых случаях побочные эффекты могут перевешивать возможные преимущества.
Более глубокое понимание молекулярных основ возникновения медуллобластомы в последние годы привело к улучшению показателей выживаемости. Тем не менее, пациенты, перенесшие медуллобластому, часто страдают от различных осложнений, связанных с лечением. Необходимо обеспечить постоянное последующее наблюдение для мониторинга рецидива заболевания и устранения долгосрочных и отдаленных последствий лечения. Наблюдение должно также включать соответствующий курс реабилитации и консультации невролога.
Примерно у 25% детей, перенесших хирургическую операцию на медуллобластоме, возникает синдром задней черепной ямки. Этот синдром обычно развивается в течение нескольких дней после хирургического вмешательства. Симптомы включают в себя изменения в речи, глотании, двигательной функции и эмоциях. Симптомы могут быть как слабо выраженными, так и тяжелыми. У большинства детей со временем наблюдается улучшение. Причина развития синдрома задней черепной ямки неизвестна, и невозможно предсказать, у кого он возникнет.
Для выживших после медуллобластомы существует повышенный риск специфических отдаленных последствий, связанных с лечением. К ним относятся нарушения эндокринных и когнитивных функций, слуха, фертильности, функции сердца и легких, а также повышенный риск развития вторичного рака. Дети, проходящие лечение медуллобластомы, часто испытывают трудности в школе, на работе и в отношениях. У них может быть более слабое физическое развитие и функциональный статус. Важно проходить регулярные медицинские осмотры и обследования у врача-терапевта, чтобы выявить возможные проблемы со здоровьем, которые могут развиться спустя годы после лечения. Такие средства поддержки, как ресурсы, посвященные психическому здоровью, и научно-образовательные ресурсы, также могут помочь бывшим пациентам.
—
Дата изменения: июнь 2018 г.