मेन्यू
बंद करना
न्यूरोब्लास्टोमा एक कैंसर है जो तंत्रिका तंत्र की कोशिकाओं से बढ़ता है। यह तब बनता है जब स्वस्थ तंत्रिका तंत्र कोशिकाएं अपेक्षित रूप से विकसित नहीं हो पातीं। इसके बजाय, "न्यूरोब्लास्ट" नाम की कैंसर कोशिकाएं विकास की प्रारंभिक अवस्था में ही अटक जाती हैं। वे स्वस्थ, सामान्य कोशिकाएं नहीं बन पातीं। कैंसर कोशिकाएं बढ़ने लगती हैं और इसकी वजह से ट्यूमर बनने लगता है।
न्यूरोब्लास्टोमा के मरीजों में केवल एक ट्यूमर हो सकता है। या न्यूरोब्लास्टोमा कोशिकाएं शरीर के अन्य भागों में फैल सकती हैं। न्यूरोब्लास्टोमा आमतौर पर 5 वर्ष से कम उम्र के बच्चों में पाया जाता है। यह एक सबसे आम प्रकार का ठोस ट्यूमर है जो बच्चों के मस्तिष्क के बाहर पाया जाता है।
न्यूरोब्लास्टोमा अक्सर पेट में या तो अधिवृक्क ग्रंथि (एड्रेनल ग्लैंड) में या अन्य नस की कोशिकाओं में शुरू होता है। यह गर्दन, छाती या श्रोणि में भी हो सकता है।
इसके लक्षण, ट्यूमर के स्थान (या कई ट्यूमर, यदि कैंसर फैल गया है) पर निर्भर करते हैं। इसके लक्षणों में गांठ, दर्द, भूख न लगना, थकान और चिड़चिड़ापन शामिल हो सकते हैं।
अमेरिका में हर वर्ष लगभग 700 बच्चों में न्यूरोब्लास्टोमा पाया जाता है।
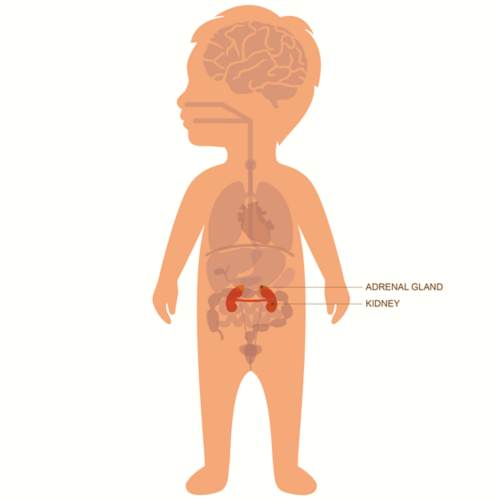
न्यूरोब्लास्टोमा अक्सर अधिवृक्क ग्रंथि (एड्रेनल ग्लैंड) की नस के ऊतक में बनता है, जो कि गुर्दे के ऊपरी भाग में स्थित होता है।
संकेत और लक्षण इस बात पर निर्भर करते हैं कि कैंसर कहां हुआ है। इनमें निम्नलिखित लक्षण हो सकते हैं:
अन्य लक्षणों में निम्नलिखित शामिल हो सकते हैं:
न्यूरोब्लास्टोमा रोग की पहचान होने से पहले ही यह अक्सर शरीर के अन्य भागों में फैल चुका होता है।
कुछ न्यूरोब्लास्टोमा रोगियों में होर्नर सिंड्रोम या आँख के आसपास नस में क्षति विकसित हो जाती है। लक्षणों में निम्न शामिल हो सकते हैं:
| ट्यूमर का स्थान |
लक्षण |
|---|---|
| आँख |
उभरी हुई आँख, काले घेरे, चोट, अंधापन |
| गर्दन |
गाँठ या सूजन, होर्नर सिंड्रोम |
| पेट |
गाँठ, भूख न लगना, उल्टी होना, कब्ज, दर्द |
| श्रोणि |
शौच-संबंधी व्यवहार में बदलाव; आंत या मूत्राशय संबंधी समस्याएँ |
| रीढ़ की हड्डी |
कमजोरी, लकवा |
| हड्डियां | दर्द |
| बोन मैरो (हड्डी के अंदर जहां खून बनता है) | दर्द, थकान, जलन |
| छाती | होर्नर सिंड्रोम |
न्यूरोब्लास्टोमा छोटे बच्चों में सबसे आम है। यह अक्सर महिलाओं की तुलना में पुरुषों में थोड़ा ज़्यादा होता है।
कुछ रोगियों (1–2%) में आनुवंशिक न्यूरोब्लास्टोमा पाया जाता है। यह परिवारों में वंशागत स्थानांतरित हो सकता है। यह अक्सर ALK या PHOX2B वंशाणुओं में परिवर्तन के कारण होता है। लेकिन अन्य वंशाणु उत्परिवर्तन भी आनुवंशिक न्यूरोब्लास्टोमा से जुड़े पाए गए हैं।
न्यूरोब्लास्टोमा की पहचान करते समय चिकित्सक कई प्रकार के परीक्षणों का उपयोग करते हैं। जाँच में ये शामिल हो सकते हैं:
चिकित्सक ट्यूमर की उन विशेषताओं का अध्ययन करेंगे जो न्यूरोब्लास्टोमा के निदान और उपचार के लिए महत्वपूर्ण हैं। कुछ ट्यूमर आक्रामक होते हैं और उनके लिए गहन इलाज की आवश्यकता होती है। चिकित्सक कोशिकाओं की दिखावट और ट्यूमर में कुछ वंशाणु परिवर्तन हुए हैं या नहीं, इसके आधार पर ट्यूमर इलाज के प्रति कैसे प्रतिक्रिया कर सकता है इसकी पूर्व-सूचना दे सकते हैं।
न्यूरोब्लास्टोमा का स्तर निर्धारण, अंतर्राष्ट्रीय न्यूरोब्लास्टोमा जोखिम समूह स्टेजिंग सिस्टम (आईएनआरजीएसएस) का उपयोग करके किया जाता है। स्तर निर्धारण इन कारकों पर निर्भर होता है:
| स्तर | कैंसर का फैलना |
|---|---|
| स्तर L1 एक जगह या अंग तक सीमित |
ट्यूमर जिस जगह पर हुआ था वहां से फैला नही है। इससे आस-पास के महत्वपूर्ण शरीर के अंगों पर कोई प्रभाव नहीं पड़ता। यह शरीर के किसी एक भाग जैसे गर्दन, छाती, पेट या श्रोणि तक ही सीमित होता है। |
| स्तर L2 एक जगह या अंग तक सीमित |
ट्यूमर शरीर के उन भागों में नहीं फैला है जो ट्यूमर से दूर हैं। लेकिन जाँच से पता चलता है कि ट्यूमर आस-पास के क्षेत्रों और अंगों पर अधिक आक्रामक तरीके से कार्य कर रहा है। ये " छवि निर्धारित जोखिम कारक" हैं। ट्यूमर आस-पास भी फैल सकता है। |
| स्तर M फैला हुआ |
ट्यूमर शरीर के दूरस्थ भागों तक फैल गया है। इसमें स्तर MS ट्यूमर को छोड़कर सभी मेटास्टेटिक रोग शामिल हैं। |
| स्तर MS फैला हुआ |
18 महीने से कम उम्र के बच्चों के लिए: कैंसर का प्रसार त्वचा, जिगर या बोन मैरो (हड्डी के अंदर जहां खून बनता है) के 10% से कम हिस्से तक सीमित है। |
चिकित्सक न्यूरोब्लास्टोमा को वर्गीकृत करने और इलाजों की योजना बनाने के लिए जोखिम समूहों का उपयोग करते हैं। जोखिम समूह 3 तरह के होते हैं:
उच्च जोखिम वाले न्यूरोब्लास्टोमा का अर्थ है कि कैंसर को निकालना कठिन है और इसके वापस आने की संभावना अधिक है। उच्च जोखिम वाले न्यूरोब्लास्टोमा से पीड़ित बच्चों को गहन चिकित्सा की आवश्यकता होती है।
जोखिम समूह निम्नलिखित कारकों पर आधारित होते हैं:
बच्चों के ऑन्कोलॉजी समूह द्वारा रोग के वापस आने वाले समूहों के जोखिम के बारे में और अधिक जानें।
इलाज निर्धारित जोखिम समूह पर निर्भर करता है। इलाज के विकल्पों में निम्नलिखित शामिल हो सकते हैं:
बहुत छोटी आयु के, निम्न-जोखिम वाले रोगियों को सक्रिय इलाज के बजाय निगरानी में रखा जा सकता है। कभी-कभी न्यूरोब्लास्टोमा अपने आप ही ठीक हो जाता है (बीमारी कम होना)। हालांकि, ऐसा बहुत कम ही होता है। ट्यूमर की प्रग्रति के लिए मरीजों पर बारीकी से नजर रखी जाती है।
न्यूरोब्लास्टोमा के मरीजों को बीमारी के परीक्षण के भाग के रूप में इलाज दिया जा सकता है। न्यूरोब्लास्टोमा इलाज की योजना जोखिम समूहों के आधार पर बनाई जाती है:
| जोखिम श्रेणी | % नए रोगी | मुख्य इलाज | पूर्वानुमान |
|---|---|---|---|
| निम्न जोखिम | 40% | निगरानी सर्जरी |
लगभग 98% जीवित रहने की संभावना |
| मध्यम जोखिम | 15% | सर्जरी कीमोथेरेपी |
लगभग 95% जीवित रहने की संभावना |
| उच्च जोखिम | 45–50% | सर्जरी कीमोथेरेपी स्टेम सेल बचाव के साथ उच्चस्तरीय कीमोथेरेपी रेडिएशन थेरेपी प्रतिरक्षा बढ़ाने के उपचार (इम्यूनोथेरेपी) आइसोट्रेटियोनिन |
60% से कम जीवित रहने की संभावना |

(1/4) इलाज से पहले सीटी स्कैन से रोगी की छाती में न्यूरोब्लास्टोमा का पता चलता है।

(2/4) कीमो के एक कोर्स के बाद ट्यूमर छोटा हो गया।

(3/4) कीमो के दूसरे कोर्स के बाद, ट्यूमर और भी छोटा हो गया है।

(4/4) स्कैन में ट्यूमर हटाने की सर्जरी के बाद मरीज की छाती को दिखाया गया है।
न्यूरोब्लास्टोमा का अस्तित्व कई कारकों पर निर्भर करता है:
आपके बच्चे का चिकित्सक आपके बच्चे के विशिष्ट मामले पर जानकारी का सबसे अच्छा स्रोत है।
इलाज समाप्त होने के बाद, रोग के दोबारा होने की जाँच के लिए मरीजों को फॉलो-अप देखभाल की ज़रूरत होगी। चिकित्सीय टीम विशिष्ट परीक्षण और उनकी अनुसूची का सुझाव देगी।
जिन रोगियों में बीमारी का उच्च-जोखिम नहीं है, उनमें रोग के वापस होने की संभावना 5–15% होती है। उच्च-जोखिम वाले रोगियों में रोग के वापस होने का जोखिम लगभग 50% है। इलाज के बाद पहले 2 वर्षों में बीमारी का वापस होना सबसे आम है। यदि इलाज पूरा होने के 5 वर्ष बाद भी कैंसर का कोई लक्षण दिखाई न दे तो रोग का वापस होना दुर्लभ है।
कीमोथेरेपी या रेडिएशन चिकित्सा से उपचारित रोगियों पर चिकित्सा के दीर्घकालिक और देर से होने वाले प्रभावों की निगरानी की जानी चाहिए। इलाज के कारण होने वाली समस्याओं में सुनने की क्षमता में कमी,, हृदय संबंधी समस्याएं, थायराइड समस्याएं, विकास में कमी, हड्डियों के घनत्व में कमी और गुर्दे का खराब होना शामिल हो सकता है।
बचपन में होने वाले कैंसर के उत्तरजीविता अध्ययन के अनुसार, लगभग 25% उत्तरजीवियों में रोग की पहचान के 25 वर्ष बाद भी गंभीर क्रॉनिक (पुरानी) स्वास्थ्य समस्याएं बनी रहती हैं।
प्राथमिक स्वास्थ्य सेवा प्रदाता द्वारा नियमित चिकित्सा जांच कराना महत्वपूर्ण है, ताकि उन स्वास्थ्य समस्याओं पर नजर रखी जा सके, जो उपचार के वर्षों बाद भी विकसित हो सकती हैं।
इलाज समाप्त होने के बाद आपके बच्चे की देखभाल टीम आपको ठीक हुए लोगों की देखभाल की योजना देगी। इस रिपोर्ट में स्वस्थ जीवनशैली के लिए आवश्यक परीक्षण और सुझाव शामिल होंगे।
—
समीक्षा की गई: नवंबर 2023

प्रतिरक्षा बढ़ाने का उपचार (इम्यूनोथेरेपी), कैंसर का वह इलाज है जो कैंसर से लड़ने के लिए शरीर की प्रतिरक्षा प्रणाली का उपयोग करती है। यह थेरेपी, प्रतिरक्षा प्रणाली की कैंसर कोशिकाओं को ढूंढकर उन पर आक्रमण करने या कैंसर से लड़ने के लिए प्रतिरक्षा प्रणाली की प्रतिक्रिया को बढ़ाने में सहायता करती है।

एमआईबीजी स्कैन एक परीक्षण है जो कुछ प्रकार के ट्यूमर का पता लगाने और रोग की पहचान करने में मदद करता है। यह दिखा सकता है कि कैंसर थेरेपी के प्रति कैसी प्रतिक्रिया कर रहा है।

दुष्प्रभाव, कैंसर के इलाजों के परिणामस्वरूप होने वाली स्वास्थ्य संबंधी समस्याएं हैं। चिकित्सक इस तरह से इलाज योजना बनाते हैं जिनसे जितना हो सके कम से कम दुष्प्रभाव हों और साथ ही कैंसर पर ज़्यादा से ज़्यादा असर पड़े।