کھلا
بند کریں
نیوروبلاسٹوما کیا ہے؟
نیوروبلاسٹوما ایک ایسا کینسر ہے جو اعصابی نظام کے خلیوں سے بڑھتا ہے۔ یہ اس وقت تشکیل پاتا ہے جب اعصابی نظام کے صحت مند خلیے اس طرح نہیں بنتے جس طرح انہیں بننا چاہیے۔ اس کے بجائے، کینسر کے خلیے جنہیں "نیوروبلاسٹس" کہا جاتا ہے، بننے کے ابتدائی مرحلے میں رہ جاتے ہیں۔ وہ صحت مند، طبعی خلیے نہیں بنتے۔ کینسر کے خلیے بڑھنے لگتے ہیں اور اس کے سبب ٹیومر تشکیل پاتا ہے۔
نیوروبلاسٹوما کے مریضوں میں ایک ہی ٹیومر ہو سکتا ہے۔ یا نیوروبلاسٹوما کے خلیے جسم کے دوسرے حصوں میں پھیل سکتے ہیں۔ نیوروبلاسٹوما عام طور پر 5 سال سے چھوٹے بچوں میں پایا جاتا ہے۔ یہ سب سے زیادہ عام ٹھوس ٹیومر ہے جو بچوں کے دماغ کے باہر پایا جاتا ہے۔
نیوروبلاسٹوما کی شروعات اکثر پیٹ میں ہوتی ہے، خواہ ایڈرینل گلینڈ میں ہو یا دیگر اعصابی خلیوں میں ہو۔ یہ گردن، سینہ یا پیڑو میں بھی تشکیل پا سکتا ہے۔
علامات کا انحصار ٹیومر (یا اگر کینسر پھیل گیا ہو تو ٹیومرز) کے مقام پر ہوتا ہے۔ علامات میں گانٹھ، درد، بھوک نہ لگنا، تھکاوٹ اور چڑچڑاپن شامل ہو سکتے ہیں۔
امریکہ میں ہر سال تقریباً 700 بچوں میں نیوروبلاسٹوما کی تشخیص کی جاتی ہے۔
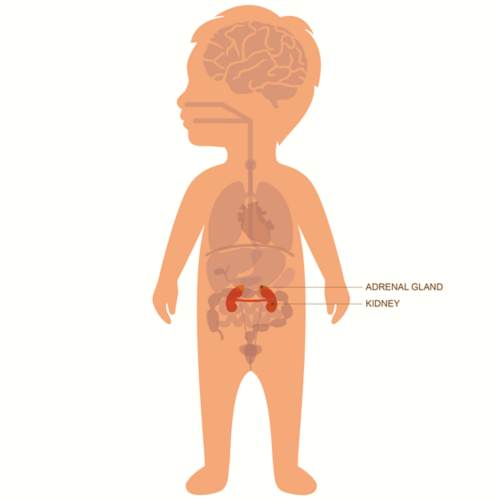
نیوروبلاسٹوما اکثر ایڈرینل گلینڈز، جو کہ گردوں کے اوپر ہوتے ہیں، کے اعصابی ریشے میں تشکیل پاتا ہے۔
نیوروبلاسٹوما کی علامات
نشانیوں اور علامات کا انحصار کینسر کے مقام پر ہوتا ہے۔ ان میں یہ شامل ہو سکتی ہیں:
دیگر علامات میں یہ شامل ہو سکتی ہیں:
نیوروبلاسٹوما کی تشخیص ہونے سے پہلے وہ اکثر جسم کے دوسرے حصوں میں پھیل گیا ہے۔
نیوروبلاسٹوما کے کچھ مریضوں میں ہارنر سنڈروم ہو جاتا ہے یا آنکھ کے آس پاس کے اعصاب کو نقصان ہوتا ہے۔ علامات میں مندرجہ ذیل شامل ہو سکتی ہیں:
| ٹیومر کی جگہ |
علامات |
|---|---|
| آنکھ |
ابھری ہوئی آنکھ، سیاہ حلقے، خراش، اندھا پن |
| گردن |
گانٹھ یا سوجن، ہارنر سنڈروم |
| پیٹ |
گانٹھ، بھوک نہ لگنا، قے ہونا، قبض، درد |
| پیڑو |
بیت الخلاء کے طرز عمل میں تبدیلی؛ آنت یا مثانے میں ہونے والی پریشانیاں |
| ریڑھ |
کمزوری، مفلوج |
| ہڈی | درد |
| ہڈی کا گودا | درد، خستگی، جلن |
| سینہ | ہارنر سنڈروم |
نیوروبلاسٹوما کے خطرے کے عوامل اور وجوہات
نیوروبلاسٹوما عام طور پر سب سے زیادہ چھوٹے بچوں میں ہوتا ہے۔ یہ خواتین کے مقابلے مردوں میں قدرے کثرت سے پایا جاتا ہے۔
بہت کم مریضوں (%1-2) میں موروثی نیوروبلاسٹوما ہوتا ہے۔ یہ نسل در نسل منتقل ہو سکتا ہے۔ یہ اکثر ALK یا PHOX2B جینز میں تبدیلی کے سبب ہوتا ہے۔ لیکن جینیاتی تغیرات کو بھی موروثی نیوروبلاسٹوما سے جوڑا گیا ہے۔
نیوروبلاسٹوما کی تشخیص
نیوروبلاسٹوما کی تشخیص کرتے وقت اطباء کئی طرح کے ٹیسٹس کا استعمال کرتے ہیں۔ ٹیسٹس میں یہ شامل ہو سکتے ہیں:
اطباء نیوروبلاسٹوما کی تشخیص اور اس کا علاج کرنے کے لیے اہم خصوصیات کی خاطر ٹیومر پر غور کریں گے۔ کچھ ٹیومرز جارحانہ ہوتے ہیں اور ان کے لیے شدید علاج کی ضرورت ہوتی ہے۔ خلیے کیسے نظر آتے ہیں اور کیا ٹیومر میں جین سے متعلق کچھ تبدیلیاں ہوئی ہیں یا نہیں اس کو دیکھتے ہوئے اطباء یہ بتا سکتے ہیں کہ ٹیومر پر علاج کا رد عمل کیا ہو سکتا ہے۔
نیوروبلاسٹوما کے مراحل
نیوروبلاسٹوما کے مراحل انٹر نیشنل نیوروبلاسٹوما رسک گروپ اسٹیجنگ سسٹم (INRGSS) کا استعمال کرتے ہوئے طے کیے جاتے ہیں۔ مراحل اِن عوامل کی بنیاد پر طے کیے جاتے ہیں:
| مرحلہ | بیماری کا پھیلنا |
|---|---|
| مرحلہ L1 مقامی |
ٹیومر کی ابتدا جہاں سے ہوئی تھی، وہاں سے نہ پھیلا ہو۔ یہ اہم قریبی جسمانی اعضاء کو متاثر نہیں کرتا ہے۔ یہ جسم کے ایک حصے تک ہی محدود ہوتا ہے، جیسے گردن، سینہ، پیٹ، یا پیڑو۔ |
| مرحلہ L2 مقامی |
ٹیومر جسم کے ان حصوں تک نہ پھیلا ہو جو ٹیومر سے دور ہوں۔ لیکن ٹیسٹس سے پتہ چلتا ہے کہ ٹیومر قریبی حصوں اور اعضاء پر مزید جارحانہ طریقے سے اثر کرتا ہے۔ یہ "تصویر سے بیان کردہ خطرے کے عوامل" ہیں۔ ٹیومر قریبی حصوں میں بھی پھیلا ہو سکتا ہے۔ |
| مرحلہ M میٹاسٹیٹک |
ٹیومر جسم کے دور کے حصوں تک پھیلا ہو۔ اس میں MS مرحلے والے ٹیومرز کے سوا تمام میٹاسٹیٹک بیماریاں شامل ہیں۔ |
| مرحلہ MS میٹاسٹیٹک |
18 ماہ سے کم عمر کے بچوں کے لیے: کینسر کا پھیلاؤ جلد، جگر، یا ہڈی کے گودے کے 10% سے کم تک محدود ہوتا ہے۔ |
اطباء نیوروبلاسٹوما کی درجہ بندی اور معالجوں کی منصوبہ بندی کرنے کے لیے خطرے کے زمروں کا استعمال کرتے ہیں۔ خطرے کے زمرے 3 ہیں:
زیادہ خطرے والے نیوروبلاسٹوما کا مطلب ہے کہ کینسر کو نکالنا مشکل ہے اور اس کے واپس آنے کا زیادہ امکان ہے۔ زیادہ خطرے والے نیوروبلاسٹوما میں مبتلا بچوں کو شدید علاج کی ضرورت ہوتی ہے۔
خطرے کے زمرے کچھ عوامل پر مبنی ہوتے ہیں جن میں درج ذیل شامل ہیں:
بچوں کے آنکولوجی گروپ سے ریلپس گروپس کے خطرے کے بارے میں مزید جانیں۔
نیوروبلاسٹوما کا علاج
علاج کا انحصار تفویض کردہ خطرے کے زمرے پر ہوتا ہے۔ علاج کے طریقوں میں یہ شامل ہو سکتے ہیں:
بہت کم عمر، کم خطرہ والے مریضوں کا فعال علاج کے بجائے معائنہ کیا جا سکتا ہے۔ بسا اوقات نیوروبلاسٹوما خود سے ہی ختم ہو جاتا ہے (اعادہ)۔ لیکن ایسا شاذ و نادر ہی ہوتا ہے۔ ٹیومر کی پیش رفت کے لیے مریضوں پر قریب سے نظر رکھی جاتی ہے۔
نیوروبلاسٹوما کے مریضوں کو طبی آزمائش کے حصے کے طور پر علاج کی پیشکش کی جا سکتی ہے۔ نیوروبلاسٹوما کے معالجوں کی منصوبہ بندی خطرے کے زمروں کی بنیاد پر کی جاتی ہے:
| خطرہ کا زمرہ | % نئے مریض | اصل علاج | پیش گوئی |
|---|---|---|---|
| کم خطرہ | 40% | معائنہ سرجری |
تقریباً 98% بقاء |
| درمیانی خطرہ | 15% | سرجری کیموتھراپی |
تقریباً 95% بقاء |
| زیادہ خطرہ | 45-50% | سرجری کیموتھراپی خام خلیے کے بچاؤ کے ساتھ زیادہ مقدار والی کیموتھراپی ریڈی ایشن تھراپی امیونوتھراپی آئسوٹریٹینوئن |
60% سے کم بقاء |

(1/4) CT اسکین میں علاح سے پہلے مریض کے سینے میں نیوروبلاسٹوما دکھایا گیا ہے۔

(2/4) کیمو کے ایک کورس کے بعد، ٹیومر چھوٹا ہو گیا۔

(3/4) کیمو کے دوسرے کورس کے بعد، ٹیومر اور بھی چھوٹا ہوا ہے۔

(4/4) اسکین میں ٹیومر کو نکالنے کے لیے کی گئی سرجری کے بعد مریض کا سینہ دکھایا گیا ہے۔
نیوروبلاسٹوما کے لیے پیش گوئی
نیوروبلاسٹوما کی بقاء کئی عوامل پر منحصر ہوتی ہے:
آپ کے بچے کا طبیب آپ کے بچے کے معاملے سے متعلق معلومات حاصل کرنے کا بہترین ذریعہ ہے۔
علاج ختم ہو جانے کے بعد بیماری کے دوبارہ واقع ہونے کے بارے میں خبردار رہنے کے لیے مریضوں کو فالو اپ کیئر کی ضرورت ہوتی ہے۔ طبی ٹیم مخصوص ٹیسٹس اور ان کا شیڈول تجویز کرے گی۔
جن مریضوں کو زیادہ خطرے والی بیماری نہیں ہے ان میں عودِ مرض کا امکان 5-15% ہوتا ہے۔ زیادہ خطرے والے مریضوں میں عودِ مرض کا خطرہ تقریباً 50% ہوتا ہے۔ عودِ مرض علاج کے بعد پہلے 2 سالوں میں سب سے زیادہ عام ہوتا ہے۔ عودِ مرض اس وقت بہت ہی کم ہوتا ہے جب علاج مکمل ہونے کے 5 سال بعد کینسر ہونے کی کوئی نشانی نہیں پائی جاتی۔
کیموتھراپی یا ریڈی ایشن کے ذریعے علاج کردہ صحتیاب ہوئے افراد پر تھراپی کے طویل مدت تک بنے رہنے والے اور دیر سے دکھائی دینے والے اثرات کے متعلق نگرانی رکھی جانی چاہیے۔ علاج کی وجہ سے ہونے والی پریشانیوں میں قوتِ سماعت میں نقص، قلبی پریشانیاں، تھائیرائیڈ کے مسائل، نشوونما میں کمی، ہڈی کی کثافت میں کمی اور گردے کا نقصان شامل ہیں۔
بچپن کے کینسر سے بچ جانے والے افراد سے متعلق مطالعہ کے مطابق، کینسر سے صحتیاب ہونے والے تقریباً 25% افراد کو تشخیص کے 25 سال بعد صحت سے متعلق سنگین دائمی حالتیں پیش آتی ہیں۔
ابتدائی دیکھ بھال فراہم کنندہ کے ذریعے باقاعدہ جسمانی چیک اپس صحت سے متعلق ان مسائل پر نظر رکھنے کے لیے ضروری ہیں جو تھراپی کے کئی سالوں بعد پیش آ سکتے ہیں۔
علاج ختم ہو جانے کے بعد آپ کے بچے کی دیکھ بھال کرنے والی ٹیم آپ کو کینسر سے صحتیاب ہوئے لوگوں کی دیکھ بھال کا منصوبہ دینی چاہیے۔ اس رپورٹ میں صحت مند طرز زندگی کے لیے ضروری ٹیسٹس اور تجاویز شامل ہوں گی۔
—
نظر ثانی شدہ: نومبر 2023
متعلقہ مواد

امیونو تھراپی ایک کینسر کا علاج ہے جو کینسر سے لڑنے کے لیے مدافعتی نظام کا استعمال کرتا ہے۔ یہ تھراپی مدافعتی نظام کو کینسر کے خلیات تلاش کرنے اور ان پر حملہ کرنے یا کینسر کے خلاف مدافعتی ردعمل بڑھانے میں مدد کرنے کا کام کرتی ہے۔
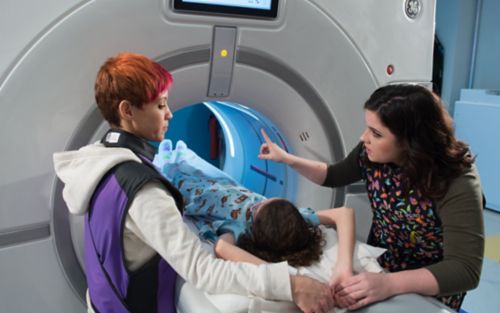
کمپیوٹیڈ ٹوموگرافی (CT)، جسے کمپیوٹروالا ٹوموگرافی یا کمپیوٹیڈ محوری ٹوموگرافی (CAT) بھی کہا جاتا ہے، ایک ایسا ٹیسٹ ہے جو جسم کے اندر کی تفصیلی تصاویر بنانے کے لیے کمپیوٹرز اور ایکس رے کا استعمال کرتا ہے۔

مضر اثرات، کینسر کے علاج سے ہونے والی صحتی پریشانیاں ہیں۔ ڈاکٹرز مضر اثرات کو زیادہ سے زیادہ حد تک محدود کرنے کے لیے علاج کا منصوبہ بناتے ہیں جبکہ ابھی بھی مؤثر طریقے سے کینسر کا علاج ہو رہا ہے۔