मेन्यू
बंद करना
अन्य नाम/संबंधित प्रकार: ईविंग का सारकोमा, पेरिफ़ेरल प्रीमिटिव न्यूरोएक्टोडर्मल ट्यूमर, पीपीनेट, ऐस्किन ट्यूमर
ईविंग सारकोमा एक प्रकार का कैंसर है जो हड्डियों में या हड्डियों के आसपास के कोमल ऊतकों में विकसित होता है। यह अक्सर टांग, पेडू, पसलियों या बाजू में होता है। हालांकि ईविंग सारकोमा बहुत दुर्लभ होता है, लेकिन यह बच्चों में होने वाले हड्डी के ट्यूमर का दूसरा सबसे आम प्रकार का ट्यूमर है। अमेरिका में हर वर्ष लगभग 200 बच्चों और वयस्क लोगों में ईविंग सारकोमा पाया जाता है।
ईविंग सारकोमा अक्सर हड्डी में उत्पन्न होता है। हालांकि, रोगियों के एक छोटे से प्रतिशत में ट्यूमर हड्डी के बाहर (एक्स्ट्राऑसियस) विकसित होते हैं।
ईविंग सारकोमा ज़्यादातर बड़े बच्चों और किशोरावस्था के बच्चों में देखा जाता है। यदि बीमारी के फैलने से पहले ही कैंसर का जल्दी पता लग जाता है, तो लंबे समय तक जीवित रहने की संभावना लगभग 70% होती है। यदि बीमारी फैल चुकी होती है तो इसके ठीक होने की संभावना बहुत कम होती है।

ईविंग सारकोमा एक प्रकार का कैंसर है जो हड्डियों में या हड्डियों के आसपास के कोमल ऊतकों में विकसित होता है। यह अक्सर टांग, पेडू, पसलियों या बाजू में होता है।
यह ज्ञात नहीं है कि कुछ बच्चों में ईविंग सारकोमा क्यों विकसित होता है, लेकिन आयु, लिंग और जातीयता सहित कुछ कारकों से इसके होने का जोखिम बढ़ सकता है।
ईविंग सारकोमा के लक्षण ट्यूमर के स्थान पर निर्भर करते हैं। ईविंग सारकोमा के सामान्य संकेतों और लक्षणों में निम्नलिखित शामिल हैं:
दर्द सप्ताह या महीनों में और बढ़ सकता है, जो रात को बच्चे के जागने का कारण बन सकता है। क्योंकि ईविंग सारकोमा लक्षणों को गलती से बचपन में होने वाले सामान्य दर्द या चोटें समझा जा सकता है, इसलिए इस रोग की पहचान होने में कुछ समय लग सकता है।
ईविंग सारकोमा रोग की पहचान करने के लिए कई प्रकार की प्रक्रियाओं और जांचों का उपयोग किया जाता है। इनमें शामिल है:
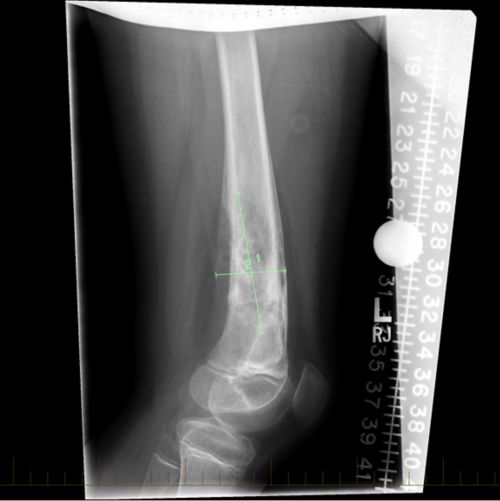
बचपन में होने वाले कैंसर से पीड़ित रोगी की जाँघ की हड्डी का एक्स-रे जो ईविंग सारकोमा के आकार को चिह्नांकित करता है
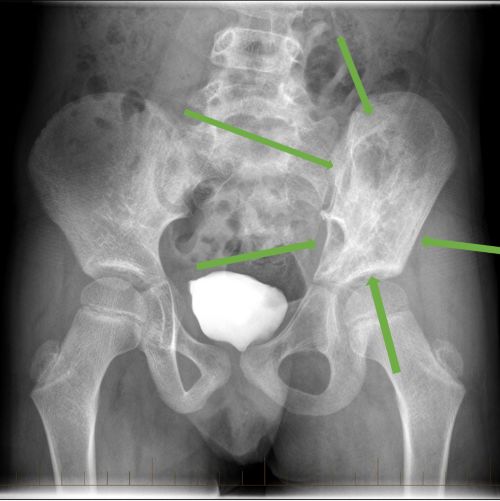
बचपन में होने वाले कैंसर से पीड़ित रोगी के कूल्हे पर ईविंग सारकोमा को दर्शाता हुआ एक्स-रे
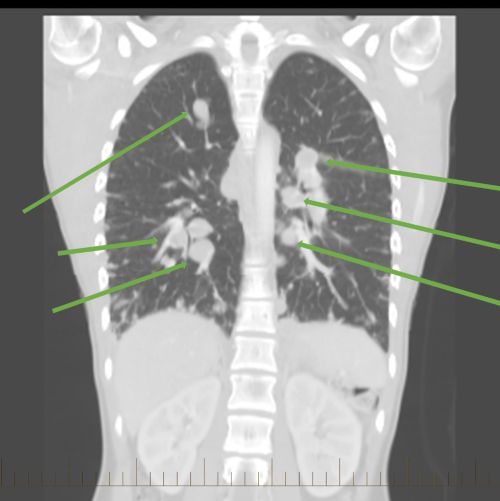
छाती का सीटी स्कैन जो दर्शाता है कि ईविंग सारकोमा फेफड़ों में फैल गया है।
ईविंग सारकोमा को आमतौर पर स्थानिक (एक जगह या अंग तक सीमित) या मेटास्टैटिक (कैंसर फैला हुआ) के रूप में वर्णित किया जाता है। एक जगह या अंग तक सीमित बीमारी का अर्थ है कि ट्यूमर शरीर में केवल एक ही स्थान पर स्थिर है। मेटास्टैटिक ईविंग सारकोमा का अर्थ है कि कैंसर फेफड़ों, हड्डियों या बोन मैरो (हड्डी के अंदर जहां खून बनता है) जैसे अन्य भागों तक फैल चुका है।
लगभग 25% रोगियों में रोग की पहचान करते समय कैंसर फैला हुआ होता है। उनमें से लगभग आधे रोगियों में रोग की पहचान करते समय कैंसर फेफड़ों तक फैला हुआ होता है।
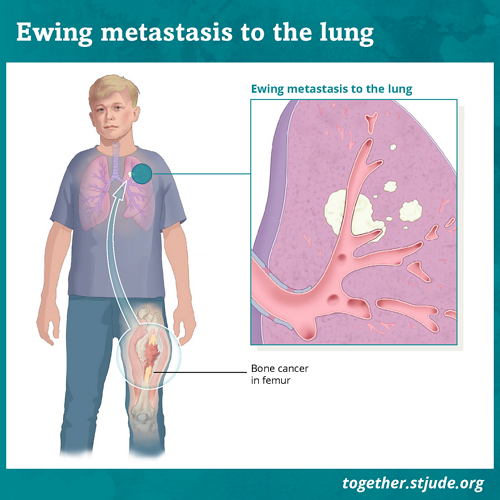
ईविंग सारकोमा के बाद स्वास्थ्य लाभ की संभावना कई कारकों पर निर्भर करती है:
एक एकल, एक जगह या अंग तक सीमित ईविंग सारकोमा ट्यूमर वाले रोगी जिनमें से इस ट्यूमर को सर्जरी द्वारा पूरी तरह से निकाला जा सकता है, उनके लंबे समय तक ठीक रहने की 70% संभावना होती है। जिन रोगियों में मेटास्टैटिक (कैंसर फैला हुआ) रोग होता है, जिसमें रोग की पहचान करने के समय कैंसर शरीर के दूरस्थ भागों तक फैल चुका होता है, (मेटास्टैटिक ईविंग सारकोमा), उनमें मेटास्टैटिक रोग के स्थान के आधार पर, जीवित रहने की संभावना 15-30% होती है। दुबारा ईविंग सारकोमा होने वाले रोगियों का रोग पूर्वानुमान खराब होता है और उनके ठीक होने की संभावना लगभग 10%-15% होती है।
दुबारा ईविंग सारकोमा होने वाले रोगियों में अक्सर रोग की पहचान किए जाने के बाद के पहले 2 वर्षों में नए ट्यूमर विकसित होने लगते हैं। यह ज़्यादातर फेफड़ों में नए नॉड्यूल के रूप में होता है। जिन रोगियों में रोग की पहचान किए जाने के बाद के पहले 2 वर्षों की “शुरुआती अवधि में रोग दुबारा” होता है, उनका “बाद की अवधि में रोग दुबारा” होने वाले रोगियों की तुलना में इलाज करना बहुत अधिक कठिन होता है।
जब ईविंग सारकोमा रोग की पहचान हो जाती है, तो आमतौर पर उसका इलाज सबसे पहले कीमोथेरेपी द्वारा और उसके बाद सर्जरी और/या रेडिएशन थेरेपी द्वारा किया जाता है। बीमारी के परीक्षण में लक्षित इलाज और प्रतिरक्षा बढ़ाने के उपचार (इम्यूनोथेरेपी)सहित नए इलाजों का भी अध्ययन किया जा रहा है।
ईविंग सारकोमा इलाज के 3 प्रमुख उद्देश्य हैं:
ईविंग सारकोमा उत्तरजीविता के वर्षों के दौरान दुबारा हो सकता है। हालांकि, ईविंग सारकोमा में रोग की पुनरावृत्ति इलाज समाप्त होने के बाद के पहले 2 वर्षों में सबसे अधिक आम होती है (80%)। ट्यूमर उसी स्थान पर (स्थानीय पुनरावृत्ति) या शरीर के अन्य भाग (दूरस्थ पुनरावृत्ति) में दुबारा हो सकता है।
रोगियों को इलाज समाप्त होने के बाद, रोग पुनरावृत्ति की जांच करने के लिए लंबे समय तक फॉलो-अप देखभाल प्राप्त होगी। चिकित्सीय टीम आवश्यक जांचों की बारंबारता और प्रकारों के लिए विशेष सुझाव देगी। इमेजिंग जांचों में आमतौर पर फेफड़ों के सीटी स्कैन, ट्यूमर के स्थान के एक्स-रे या एमआरआई और पैट स्कैन या हड्डी के स्कैन शामिल होते हैं। यदि रोगी का बोन मैरो (हड्डी के अंदर जहां खून बनता है) में ईविंग सारकोमा होने का इतिहास है, तो रोग की पुनरावृत्ति के लिए आकलन में बोन मैरो की जांच करना भी शामिल हो सकता है।
कुल मिलाकर, अंगविच्छेदन या अंग को बचा कर ट्यूमर निकालने की सर्जरी करवाने वाले अधिकांश रोगी समय के साथ बेहतर होते जाते हैं। वे अच्छी शारीरिक क्रिया और जीवन शैली होने की रिपोर्ट करते हैं। निरंतर गतिशीलता सुनिश्चित करने के लिए फॉलो-अप देखभाल आवश्यक होती है। मस्कुलोस्केलेटल फ़ंक्शन की जांच के लिए रोगियों को प्रति वर्ष अपनी जांच करवानी चाहिए। यह सुनिश्चित करना आवश्यक होता है कि रोगी में कोई लंबे अरसे से चली आ रही समस्याएं तो नहीं हैं। अंग की असमान लंबाई, चाल में परिवर्तन, जोड़ों की समस्याओं या अन्य समस्याओं के कारण क्रॉनिक (पुराना) दर्द या अक्षमता हो सकती है।
जिन रोगियों का अंगविच्छेदन हुआ है, उन्हें भी अपने कृत्रिम अंग की क्रिया को बनाए रखने के लिए वार्षिक जांच करवानी चाहिए। हड्डियों के सर्जन को वर्ष में कम से कम एक बार एंडोप्रोस्थेसिस (अस्थि निरोप और/या धातु प्रत्यारोपण) के रोगियों का आकलन करना चाहिए। जिन रोगियों की अंग को बचा कर ट्यूमर निकालने की सर्जरी हुई है, उन्हें वयस्क व्यक्ति की लंबाई तक पहुँचने तक अंग को लंबा करने के लिए अतिरिक्त सर्जरी की आवश्यकता पड़ सकती है।
ईविंग सारकोमा के लिए इलाज किए गए बच्चों को थेरेपी संबंधित दुष्प्रभाव होने का जोखिम होता है। रोग से ठीक होकर जीवित बचे सभी लोगों को एक प्राथमिक चिकित्सक द्वारा अपनी नियमित शारीरिक जांच करवानी चाहिए। सामान्य स्वास्थ्य और बीमारी की रोकथाम के लिए, रोग से ठीक होकर जीवित बचे लोगों को स्वस्थ जीवन शैली और खान-पान की आदतें अपनानी चाहिए।
हड्डी के कैंसर से बचने वाले लोग कम सक्रिय होते हैं। स्वास्थ्य, फिटनेस और शारीरिक क्रियाओं को बनाए रखने के लिए नियमित व्यायाम आवश्यक है।
रोग से बचे लोग जिनका इलाज पूरे शरीर में कीमोथेरेपी या रेडिएशन द्वारा किया गया था, उनकी तीव्र या देर से होने वाले प्रभावों के लिए निगरानी की जानी चाहिए। इलाज के कारण होने वाली संभावित समस्याओं में सुनाई न देना, हृदय से संबंधित समस्याएं और गुर्दे खराब होना शामिल हैं।
टांग में रेडिएशन देना हड्डी की वृद्धि को प्रभावित कर सकता है और इसके कारण यह छोटी हो जाती है। इसके परिणामस्वरूप पैर की लंबाई असमान हो सकती है या पैर की लंबाई में अंतर हो सकता है। गंभीरता के आधार पर, इस समस्या का इलाज करने के अलग-अलग तरीके होते हैं।
बचपन में होने वाले कैंसर के उत्तरजीविता अध्ययन के अनुसार, रोग से ठीक होकर जीवित रहने वाले लगभग 25% लोगों में रोग की पहचान किए जाने के 25 वर्ष बाद भी गंभीर क्रॉनिक (पुराना) स्वास्थ्य संबंधित स्थितियां मौजूद रहती हैं। इन स्थितियों में दूसरी बार होने वाले कैंसर (रेडिएशन के संपर्क में आने के बाद जोखिम में वृद्धि), कोंजेस्टिव हृदय विफलता, बांझपन या गर्भावस्था के दौरान जटिलताएं और अंतिम-स्तर की गुर्दे की बीमारी या गुर्दे का काम न करना शामिल हैं।
—
समीक्षा की गई: जून 2018