کھلا
بند کریں
دوسرے نام/متعلقہ قسمیں: ایونگ کا سارکوما، پیریفرل پریمیٹیو نیورو ایکٹوڈرمل ٹیومر، pPNET، آسکن ٹیومر
ایونگ سارکوما کیا ہوتا ہے؟
ایونگ سارکوما کینسر کی ایک قسم ہے جو ہڈیوں یا ہڈیوں کے اردگرد نرم ٹشوں میں بڑھتے ہیں۔ یہ اکثر ٹانگ، پیڑو، پسلیوں، یا بازو میں ہوتے ہیں۔ اگرچہ ایونگ سارکوما بہت غیر معمولی ہے، لیکن یہ بچوں کی ہڈی کے ٹیومر میں ہونے والا دوسرا سب سے زیادہ عام قسم ہے۔ امریکہ میں ہر سال تقریبا 200 بچے اور نوجوان بالغوں میں ایونگ سارکوما کی تشخیص کی جاتی ہے۔
ایونگ سارکوما زیادہ تر ہڈیو میں ہوتے ہیں۔ بہر حال، بہت کم فیصد مریضوں میں ہڈی (ایکسٹروسیئس) کے باہر ٹیومرز بڑھتا ہے۔
ایونگ سارکوما زیادہ تر بڑے بچوں اور نوجوانوں میں پایا جاتا ہے۔ اگر مرض کے پھیلنے سے پہلے ہی کینسر کا پتہ چل گیا، تو طویل مدت تک زندہ رہنے کا امکان تقریبا %70 رہتا ہے۔ اگر بیماری پھیل گئی ہے تو علاج کا امکان بہت کم ہے۔
اس بات کا علم نہیں ہے کہ ایونگ سارکوما کچھ بچوں میں کیوں شروع ہوتے ہیں، لیکن عمر، جنس، اور نسل سمیت کچھ عوامل خطرے کو بڑھا سکتے ہیں۔
ایونگ سارکوما کے علامات کا انحصار ٹیومر کی جگہ پر ہے۔ ایونگ سارکوما کی عام نشانیوں اور علامات میں مندرجہ ذیل شامل ہیں:
درد ہفتوں یا مہینوں میں شدید ہو سکتا ہے اور رات میں بچوں کو بیدار کرنے کا سبب بن سکتا ہے۔ چونکہ ایونگ سارکوما کے علامات کو معمولی درد یا بچپن میں لگنے والی چوٹوں کو غلط سمجھا جا سکتا ہے، اس لیے تشخیص کیے جانے سے پہلے کچھ وقت لگ سکتا ہے۔
کئی اقسام کے طریقہ کار اور ٹیسٹس کا استعمال ایونگ سارکوما کی تشخیص کرنے کے لیے کیا جاتا ہے۔ ان میں شامل ہیں:
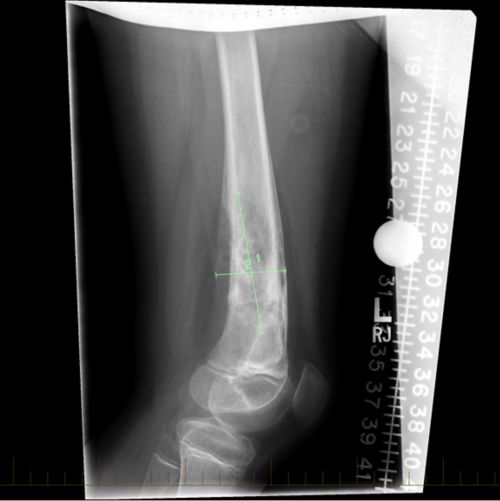
ایونگ سارکوما کی سائز کی نشاندہی کرنے کے لیے پیڈیاٹرک کینسر مریض کے فیمر کا ایکسرے
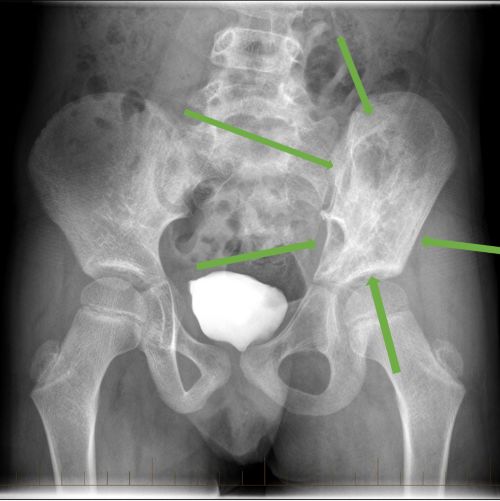
ایکسرے کے ذریعے پیڈیاٹرک کینسر مریض کے کولہے پر ایونگ سارکوما دکھایا جاتا ہے
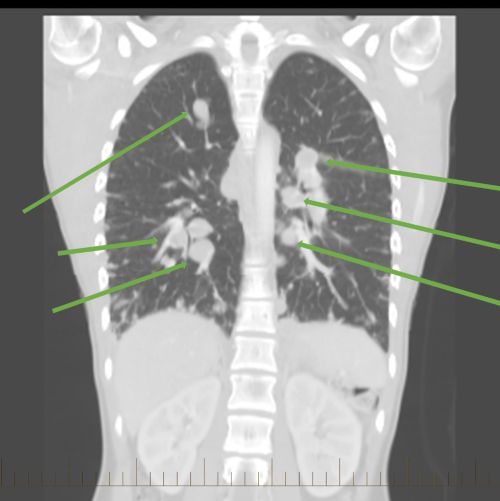
سینے کے CT اسکین میں یہ دکھایا جاتا ہے کہ ایونگ سارکوما پھیپھڑوں تک پھیل چکا ہے
ایونگ سارکوما کو عام طور پر مقامی یا میٹاسٹیٹک کے طور پر بتایا جاتا ہے۔ مقامی بیماری کا مطلب یہ ہے کہ جسم میں صرف ایک ہی جگہ پر ٹیومر ہے۔ میٹاسٹیٹک ایونگ سارکوما کا مطلب ہے کہ کینسر دوسر مقامات، جیسے پھیپھڑوں، ہڈیوں، یا بون میرو تک پہنچ چکا ہے۔
تقریبا %25 مریضوں میں تشخیص کے وقت میٹاسٹیٹک مرض پایا جاتا ہے۔ تشخیص کے وقت ان مریضوں میں سے تقریبا نصف افراد ایسے ہوتے ہیں جن کے پھیپھڑوں تک مرض پھیل چکا ہوتا ہے۔
ایونگ سارکوما سے ٹھیک ہونے کا امکان کئی عوامل پر منحصر ہے:
ایک واحد، مقامی ایونگ سارکوما ٹیومر والے مریض جن کے ٹیومر کو سرجری کے ذریعے مکمل طور پر ہٹایا جا سکتا ہے ان میں طویل مدت تک ٹھیک رہنے کا %70 امکان ہوتا ہے۔ جن مریضوں کو میٹاسٹیٹک بیماری ہوتی ہیں، اور تشخیص کے وقت پتہ چلتا ہے کہ کینسر جسم کے دور کے حصوں تک پہنچ چکا ہے، (میٹاسٹیٹک ایونگ سارکوما)، تو میٹاسٹیٹک بیماری کے مقام کے اعتبار سے زندہ بچ جانے کا امکان %30-15 رہتا ہے۔ مکرر ایونگ سارکوما والے مریضوں کے لیے تشخیص ناقص ہے، اور ٹھیک ہونے کا امکان تقریبا %10 سے %15 ہے۔
مکرر ایونگ سارکوما والے مریض میں اکثر تشخیص سے پہلے 2 سالوں کے اندر نئے ٹیومرز آنا شروع ہوجاتے ہیں۔ یہ زیادہ تر پھیپھڑوں میں نئے نوڈیولز کے طور پر ہوتا ہے۔ جن مریضوں میں تشخیص سے 2 سال کے اندر "پھر سے ہوجاتا ہے" ان کا علاج ان مریضوں کے مقابلے میں بہت زیادہ مشکل ہوتا ہے جنہیں "بعد میں" مرض کا اعادہ ہوگیا ہو۔
جب ایونگ سارکوما کی تشخیص کی جاتی ہے، تو عام طور پر اس کا علاج کیموتھراپی کے ذریعے کیا جاتا ہے، اس کے بعد سرجری اور/یا ریڈییشن تھراپی کے ذریعے کیا جاتا ہے۔ کلینکل ٹرائلز میں مطلوبہ تھراپی اور امیونوتھراپی سمیت نئے علاجوں کا بھی مطالعہ کیا جارہا ہے۔
ایونگ سارکوما کے لیے علاج سے متعلق 3 اصل مقاصد ہیں:
ایونگ سارکوما زندہ بچ جانے کے بعد کبھی بھی واپس ہوسکتا ہے۔ بہر حال، ایونگ سارکوما میں اعادگی علاج کے پہلے 2 سال کے اختتام کے اندر سب سے زیادہ عام (%80) ہے۔ ٹیومر اسی مقام (مقام کا تکرار) یا جسم کے دوسرے حصے میں (دور کی جگہ میں تکرار) واپس ہو سکتا ہے۔
مریضوں کو علاج ختم ہونے کے بعد لمبی مدت تک پھر سے ہونے کے لیے اسکرین پر فالو اپ نگہداشت دی جائے گی۔ طبی ٹیم فریکوئنسی اور طرح طرح کے ضروری ٹیسٹس کے لیے مخصوص سفارشات کرے گی۔ امیجنگ ٹیسٹس میں عمومام پھیپھڑوں کا CT اسکین، ایکسرے یا ٹیومر کی جگہ کا MRI اور PET یا ہڈی کا اسکین شامل ہیں۔ اگر مریض کے پاس بون میرو میں ہونے والا ایونگ سارکوما سے متعلق معلومات موجود ہے، تو باربار ہونے کی تشخیص میں بون میرو کی جانچ بھی شامل ہو سکتی ہے۔
مجموعی طور پر، زیادہ تر ایسے مریض جو متاثرہ عضو کو کاٹتے یا عضو کو بچانے والی سرجری سے ہو کر گزرتے ہیں وہ وقت کے ساتھ ساتھ بہتر ہوتے رہتے ہیں۔ وہ جسم کے اچھے عمل اور زندگی کے معیار سے متعلق رپورٹ کرتے ہیں۔ چل رہی نقل و حرکت کو یقینی بنانے کے لیے فالواپ دیکھ بھال ضروری ہے۔ مریضوں کو چاہئے کہ وہ سال میں ایک مرتبہ مسکیولواسکیلیٹل فنکشن کی جانچ کروائيں۔ یہ یقینی بنانا ضروری ہے کہ کوئی پریشانیاں نہیں ہیں۔ غیر مساوی عضو کی لمبائی، چال چلن میں تبدیلیاں، جوڑوں سے متعلق پریشانیاں، یا دیگر ایسی پریشانیاں جو دائمی تکلیف یا معذوری کا سبب بن سکتی ہیں۔
جن مریضوں کا کوئی عضو کاٹ دیا گیا ہو تو انہیں اپنے مصنوعی اجزاء کے عمل کو بنائے رکھنے کے لیے سالانہ جانچ کروانی چاہئے۔ ایک آرتھوپیڈک سرجن کو سال میں کم از کم ایک مرتبہ انڈوپروستھیسس (ہڈی کی گرافٹ اور/یا دھاتی امپلانٹ) والے مریضوں کا جائزہ لینی چاہئے۔ جن مریضوں کے کسی عضو کو بچانے کے لیے سرجری کی گئی ہو انہیں بالغ کی لمبائی تک پہنچنے تک عضو کی لمبائی کے لیے اضافی سرجری کی ضرورت پڑ سکتی ہے۔
ایونگ سارکوما کے لیے علاج کیے جانے والے بچوں میں تھراپی سے متعلق ضمنی اثرات کے خطرے ہوتے ہیں۔ کینسر سے بچ جانے والے سبھی افراد کو بنیادی معالج کے ذریعے مستقل جسمانی چیک اپس اور اسکریننگز کرواتے رہنی چاہئے۔ عام صحت اور بیماری سے تحفظ کے لیے، زندہ بچ جانے والے افراد کو صحت مند طرز زندگی اور کھانے کے عادات ڈال لینی چاہئے۔
ہڈیوں کے کینسر سے بچ جانے والے افراد کم فعال ہوتے ہیں۔ صحت، تندرستی، اور جسمانی عمل بنائے رکھنے کے لیے مستقل ورزش ضروری ہے۔
وہ لوگ جن کا علاج سیسٹیمیٹک کیموتھراپی اور/یا ریڈییشن کے ذریعے کیا گیا ہے انہیں تھراپی کے بعد تیز اور دیر سے دکھائی دینے والے اثرات پر نظر رکھنی چاہیے۔ علاج کی وجہ سے ممکنہ پریشانیوں میں سماعت میں کمی، دل سے متعلق پریشانیاں، اور گردے کو پہنچنے والا نقصان شامل ہو سکتا ہے۔
ٹانگ میں دی جانے والی تابکاری اس ہڈی کی نشوونما کو متاثر کر سکتی ہے، جس کی وجہ سے یہ چھوٹا ہوگيا ہے۔ اس کی وجہ سے غیر مساوی ٹانگوں کی لمبائی، یا ٹانگوں کی لمبائی میں فرق ہو سکتا ہے۔ شدت کے اعتبار سے اس مسئلے کو نمٹنے کے مختلف طریقے ہیں۔
بچپن میں ہونے والے کینسر سے بچ جانے والے مطالعہ کے مطابق تقریبا %25 زندہ بچ جانے والوں میں تشخیص کے 25 سال بعد بھی سنگین کرونک صحت کی حالات موجود ہوتی ہیں۔ ان حالات میں دوسری مرتبہ ہونے والا کینسر (ریڈی ایشن کے بعد خطرے میں اضافہ)، امتلائی دل کا دورہ، حمل کے دوران بانجھ پن یا پیچیدگیاں، اور آخری مرحلے میں گردوں کی بیماری یا گردوں کی ناکامی شامل ہے۔
—
جائزہ لیا گیا: جون 2018