Меню
Закрывать
Ретинобластома — это онкологическое заболевание глаза. Чаще всего она развивается у детей младшего возраста, как правило, младше 3 лет. Это заболевание редко встречается у детей старше 5 лет. Ретинобластома формируется в сетчатке глаза. Сетчатка — тонкий слой нервной ткани на задней поверхности глаза. Клетки сетчатки распознают свет и цвет. Ретинобластома может поражать один глаз (односторонняя, наиболее распространенная) или оба глаза (двусторонняя).
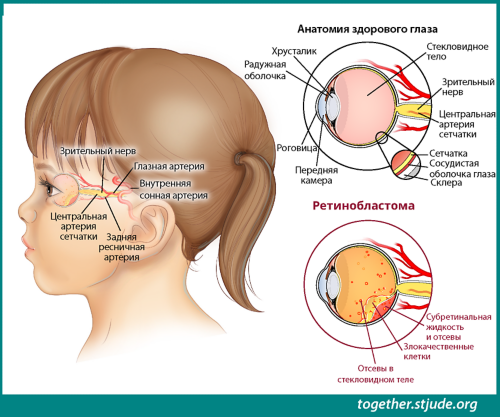
Ретинобластома — это опухоль, которая формируется в сетчатке глаза. Сетчатка — тонкий слой нервной ткани на задней поверхности глаза.
Ретинобластома встречается редко. В США она ежегодно диагностируется у 250–300 детей. У большинства пациентов заболевание ограничено только глазом и хорошо поддается лечению. Показатель эффективности лечения данного заболевания составляет более 95% при условии ранней диагностики и доступности лечения. При отсутствии лечения опухоль может распространиться на другие части тела, при этом терапия значительно усложняется. Ретинобластома может быть наследственной (передаваться из поколения в поколение) или ненаследственной.
Лечение ретинобластомы включает в себя химиотерапию для уменьшения размеров опухоли, фокальную терапию (воздействие лазером или низкой температурой непосредственно на глаз), хирургическую операцию для удаления глаза и лучевую терапию. У пациентов с наследственной формой ретинобластомы повышен риск возникновения других онкологических заболеваний на протяжении жизни.
В большинстве случаев ретинобластома развивается вследствие изменения (мутации) в гене, известном как ген ретинобластомы (RB1). При наличии мутации в гене RB1 клетки растут и размножаются неправильно.
Существует два типа ретинобластомы: ненаследственная (спорадическая) и наследственная.
Чаще всего встречается спорадическая, или ненаследственная форма. Спорадическая ретинобластома не передается по наследству. В этом случае происходит мутация в гене RB1 в единственной клетке сетчатки глаза. Эта клетка делится и образует опухоль. У большинства пациентов с поражением только одного глаза ретинобластома носит спорадический характер.
Около 25–30% заболевших детей имеют наследственную форму ретинобластомы. Наследственная ретинобластома развивается в результате изменения (мутации) в гене RB1 в каждой клетке тела. У большинства пациентов с наследственной ретинобластомой поражаются оба глаза (двусторонняя ретинобластома). Для детей с наследственной ретинобластомой существует риск развития других онкологических заболеваний на протяжении жизни. Дети с наследственной ретинобластомой могут быть первыми в своей семье с этой генной мутацией, при этом вероятность передачи гена последующему поколению составляет 50%.
Врач может выявить ретинобластому во время стандартного профилактического осмотра или обследования глаз. Однако во многих случаях родители или родственники первыми замечают, что глаз ребенка по виду отличается от нормального. Некоторые симптомы ретинобластомы схожи с другими заболеваниями глаз, поэтому важно пройти обследование у детского офтальмолога.
Признаки ретинобластомы:
Если у ребенка наблюдаются признаки ретинобластомы, важно посетить детского офтальмолога (детского окулиста). Офтальмолог может провести амбулаторное скрининговое обследование и определит необходимость дальнейшей диагностики.
Диагноз ретинобластомы ставится при помощи обследования глаза в условиях анестезии. Во время процедуры врач (офтальмоонколог) осматривает глаз с использованием специальных ламп и увеличительной линзы после расширения зрачка. Эта процедура выполняется под наркозом, чтобы врач смог полностью рассмотреть сетчатку. Специальная камера делает снимки глаза и опухоли.
При диагностике ретинобластомы не проводится биопсия, так как она может вызвать распространение раковых клеток.
В дополнение к исследованию в условиях анестезии могут применяться другие методы для диагностики и определения степени развития ретинобластомы. Используют такие исследования:
Если есть подозрения, что заболевание распространилось за пределы глаза, врач возьмет образцы костного мозга и спинномозговой жидкости. Могут применяться дополнительные методы визуализации для исследования головного и спинного мозга.
При отсутствии лечения ретинобластома может распространяться на следующие области:
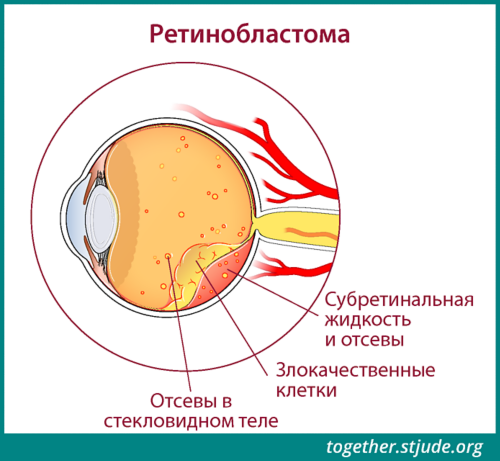
Крупные опухоли могут распадаться на более мелкие, которые плавают в глазной жидкости. Это отсевы в стекловидное тело.
Опухоли глаза классифицируют по группам А–Е. Раньше при классификации ретинобластомы использовалась система пронумерованных групп (группы IV) — классификация Reese-Ellsworth.
Группировка отражает вероятность сохранения глаза с учетом размера опухоли, ее расположения и степени распространения внутри глаза. Каждый глаз оценивают по отдельности.
Опухоли группы А малого размера и расположены вдали от зрительного центра. Пациенты с опухолями группы А имеют хорошие шансы на сохранение нормальной функции глаза и зрения. Опухоли группы Е большого размера и распадаются на мелкие внутри глаза (обсеменение стекловидного тела). У пациентов с опухолями группы Е выше риск распространения заболевания за пределы глаза; ребенок, вероятнее всего, не сможет видеть этим глазом.
| Группа опухоли | Риск потери глаза | Клинические характеристики |
|---|---|---|
| A | Очень низкий риск | Малая опухоль, расположенная только в сетчатке, вдали от важных структур |
| B | Низкий риск | Опухоль большего размера и/или расположена вблизи важных структур |
| C | Умеренный риск | Опухоль в основном четко локализована с минимальным распространением или обсеменением |
| D | Высокий риск | Большая опухоль или опухоль без четких границ со значительным обсеменением |
| E | Очень высокий риск | Опухоль очень большого размера, поражает структуры глаза и нарушает его функцию, имеет высокую вероятность распространения |
Стадия заболевания отражает распространение опухоли за пределы глаза. На I и II стадиях опухоль расположена только внутри глаза. На III и IV стадиях опухоль распространяется на окружающие глаз ткани или отдаленные органы (метастазирование).
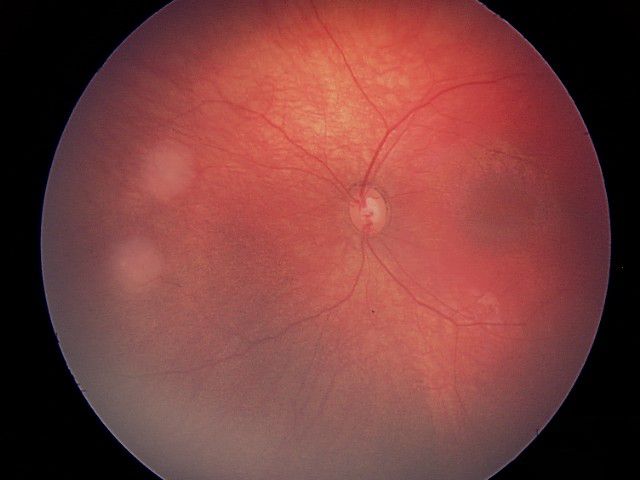
Малая опухоль, расположенная только в сетчатке, вдали от важных структур
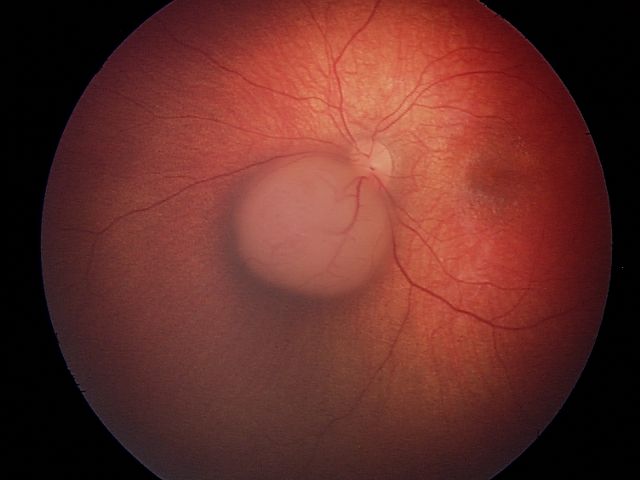
Опухоль большего размера и/или расположена вблизи важных структур
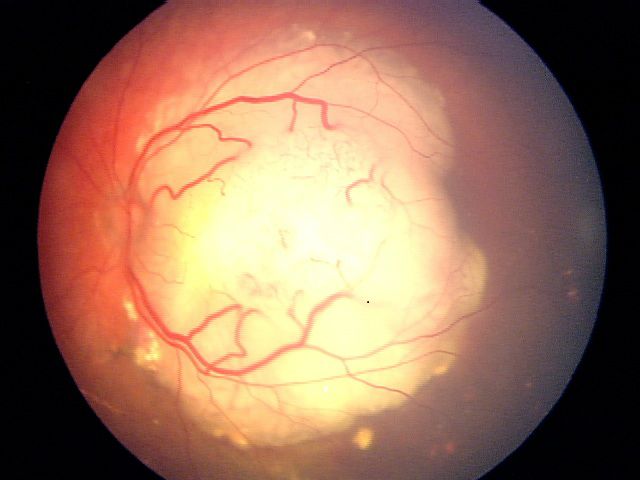
Опухоль в основном четко локализована с минимальным распространением или обсеменением
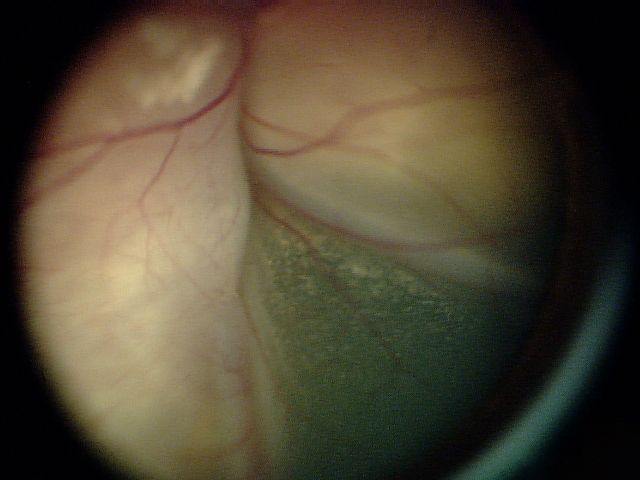
Большая опухоль или опухоль без четких границ со значительным обсеменением
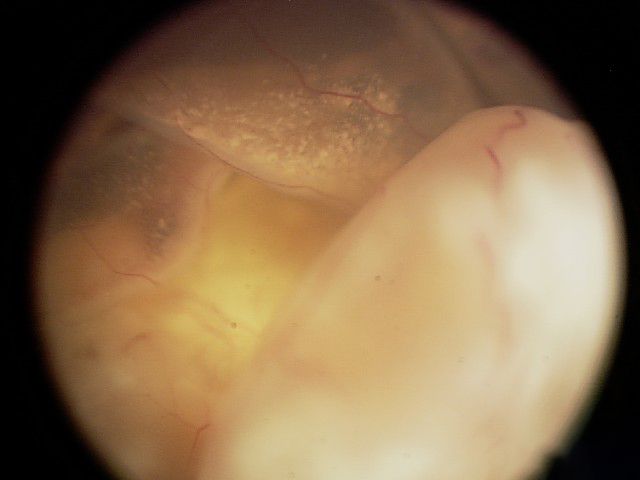
Опухоль очень большого размера, поражает структуры глаза и нарушает его функцию, имеет высокую вероятность распространения
Большинство детей с ретинобластомой могут выздороветь. Основным фактором, влияющим на выживаемость пациентов, является распространение опухоли за пределы глаза. Если опухоль локализована в области глаза, то прогноз очень благоприятный. Если опухоль распространилась на другие части тела, то заболевание хуже поддается лечению.
На исход лечения и выздоровление пациента влияют несколько факторов:
Коэффициент выживаемости пациентов с опухолью, локализованной в области глаза, составляет >95% при соответствующем лечении. Если заболевание распространилось на глазницу (орбиту), лимфатические узлы, костный мозг, кости или печень, то выживаемость составляет >80% при применении интенсивной химиотерапии, трансплантации аутологичных стволовых клеток и лучевой терапии. Если на момент постановки диагноза заболевание распространилось в спинномозговую жидкость или другие отделы головного мозга, то прогноз менее благоприятен (выживаемость <50%).
При лечении ретинобластомы врачи и члены семьи должны учитывать, какой ущерб заболевание наносит ребенку. Первостепенное значение имеет излечение, а затем — сохранение глаза с максимально возможным сохранением зрения. Наиболее важным фактором для сохранения глаза является распространение заболевания на момент постановки диагноза. Если имеются сомнения в отношении распространения заболевания или вероятность сохранения зрения низка, врачи могут рекомендовать хирургическое удаление глаза (энуклеацию).
При лечении пациентов с ретинобластомой выживаемость пациента не всегда тождественна «выживаемости глаза». Группа или класс опухоли влияют на прогноз в отношении сохранения глаза. Если опухоль относится к группам A–C, то глаз и зрение сохранить проще. Опухоли, распавшиеся на более мелкие внутри глаза, с обсеменением стекловидного тела (группа D или Е) хуже всего поддаются лечению.
Если опухоли развились в обоих глазах (двусторонняя ретинобластома), как правило, предпринимается попытка сохранить оба глаза с сохранением любой степени зрения. Это удается в 70–85% случаев. При односторонней ретинобластоме на более поздней стадии (группа D или Е) может потребоваться удаление пораженного глаза и тщательный контроль здоровья второго, здорового глаза. Большинству пациентов с односторонней ретинобластомой после хирургического удаления глаза не требуется дополнительное лечение.
Методы лечения ретинобластомы зависят от того, затрагивает ли опухоль один глаз (односторонняя) или оба глаза (двусторонняя), от степени поражения глаза и от распространения опухоли на другие области внутри и вокруг глаза. Врачи также учитывают и такие факторы:
Для лечения ретинобластомы применяют хирургическую операцию, фокальную терапию, химиотерапию и/или лучевую терапию. Как правило, применяется комбинированное лечение. Перед началом терапии план лечения нужно обсудить с пациентом и членами его семьи, чтобы обозначить риски и преимущества, как краткосрочные, так и долгосрочные.
Очень редко ретинобластома распространяется на головной мозг, кости или костный мозг. В этом случае может потребоваться более интенсивная химиотерапия с последующей аутотрансплантацией костного мозга. Некоторым пациентам может также потребоваться лучевая терапия.
У Хантера была диагностирована ретинобластома в возрасте 11 месяцев. Он перенес операцию по удалению глаза, и с тех пор заболевание считается излеченным. Хантер обожает все виды спорта. Он прекрасный старший брат.
У Хантера один глаз, но это никак не ограничивает его. Самое серьезное ежедневное испытание — не опрокинуть стакан с напитком. А что касается баскетбола, бейсбола, гольфа, это ему не мешает. Ему приходится совершать некоторые дополнительные действия: сменить позу или повернуть голову, но у каждого из нас есть препятствия, которые нужно преодолевать.

Хантер (сверху), 7 лет, с братом Джейком
На протяжении всего лечения и в течение некоторого времени после него дети проходят регулярные обследования, включая исследования в условиях анестезии. При ранней диагностике рецидивы поддаются лечению с помощью фокальной терапии. Периодичность и длительность последующего наблюдения определяют врачи ребенка.
Для всех пациентов, перенесших ретинобластому, большое значение имеет пожизненное наблюдение за состоянием здоровья глаз. Рекомендуется не реже раза в год проверять зрение у офтальмолога. Ребенку могут потребоваться средства коррекции зрения. Если зрение значительно ухудшилось, может быть полезна работа со специалистом по слабовидению и раннее обучение азбуке Брайля. Кроме того, следует носить защитные очки, чтобы предотвратить травмы глаз.
Если лечение подразумевает удаление глаза, то в момент операции пациенту устанавливается орбитальный имплантат. После заживления глазницы ребенку можно подобрать искусственный глаз (протез). При правильном подборе протеза можно достичь очень хороших косметических результатов. Большинство детей, которым требуется удаление глаза, к моменту операции уже адаптируются к изменениям, и после энуклеации в их поведении нет значительных изменений. Пациентам с искусственным глазом рекомендуется ежегодно проходить обследование у специалиста по протезированию.
У пациентов, перенесших дистанционную лучевую терапию глаза, есть риск определенных осложнений, или отдаленных последствий терапии. Сюда могут относиться такие проблемы:
У перенесших наследственную ретинобластому выше риск развития других онкологических заболеваний в дальнейшем. Этот риск повышается, если пациенты перенесли лучевую терапию в рамках лечения. Пациентам младшего возраста до достижения 5 лет выполняется стандартная МРТ головного мозга с целью скрининга на наличие опухолей шишковидного тела. Для детей старше 5 лет нет единых рекомендаций в отношении визуализирующих исследований с целью скрининга на наличие вторичного рака. Пациенту необходимо показать терапевту свою историю болезни и не реже раза в год посещать врача для общего осмотра.
Для поддержания здоровья и профилактики заболеваний все люди, перенесшие онкозаболевания, должны придерживаться здорового образа жизни и проходить регулярные медицинские осмотры и обследования у врача-терапевта. Бывшие пациенты, прошедшие курс системной химиотерапии и/или лучевой терапии, должны проходить обследования на наличие острых эффектов и отдаленных последствий терапии.
—
Дата изменения: июнь 2018 г.