کھلا
بند کریں
ریٹینوبلاسٹوما کیا ہے؟
ریٹینوبلاسٹوما آنکھ میں ہونے والا کینسر ہے۔ یہ زیادہ تر چھوٹے بچوں اور عموما 3 سال کی عمر سے پہلے ہوتا ہے۔ یہ کینسر شاذ و نادر ہی 5 سال سے زیادہ عمر کے بچوں میں پیدا ہوتا ہے۔ ریٹینوبلاسٹوما آنکھ کے ریٹینا میں بنتا ہے۔ ریٹینا آنکھ کے پچھلے حصے میں اعصابی ٹشو کی ایک پتلی پرت ہوتی ہے۔ ریٹینا کے خلیے روشنی اور رنگ کا پتہ لگاتے ہیں۔ ریٹینوبلاسٹوما ایک آنکھ (یک طرفہ، سب سے عام) یا دونوں آنکھوں (دو طرفہ) کو متاثر کرسکتا ہے۔
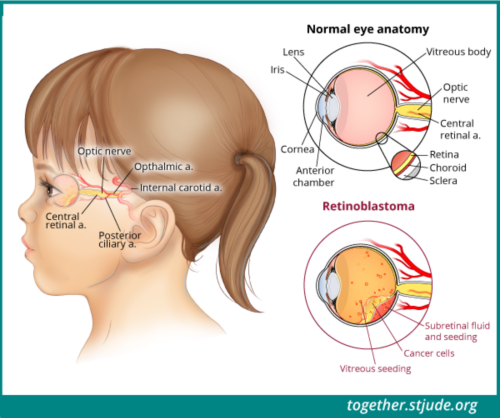
ریٹینوبلاسٹوما ایک کینسر ہے جو آنکھ کے ریٹینا میں بنتا ہے۔ ریٹینا آنکھ کے پچھلے حصے میں اعصابی ٹشو کی ایک پتلی پرت ہوتی ہے۔
ریٹینوبلاسٹوما نایاب ہے۔ امریکہ میں ہر سال تقریبا 250 سے 300 بچوں کی تشخیص کی جاتی ہیں۔ ریٹینوبلاسٹوما موروثی (اہل خانہ میں منتقل ہونے کے قابل) یا غیر موروثی ہوسکتا ہے۔
زیادہ تر مریضوں میں، ریٹینوبلاسٹوما آنکھ تک محدود ہوتا ہے، اور کینسر کافی حد تک قابل علاج ہوتا ہے۔ ابتدائی طور پر پتہ لگانے اور دستیاب علاج کی وجہ سے اس کینسر کے علاج کی شرح %95 فیصد سے زیادہ ہے۔ اگر بیماری کا علاج نہ کیا جائے، تو یہ جسم کے دوسرے حصوں میں پھیل سکتا ہے، جہاں اس کا علاج کرنا بہت مشکل ہو جاتا ہے۔ موروثی ریٹینوبلاسٹوما کے مریضوں کو بعد میں زندگی میں دوسرے کینسر کا زیادہ خطرہ ہوجاتا ہے۔
ریٹینوبلاسٹوما کے علاج میں ٹیومر کو سکڑنے کے لیے کیمو تھیراپی، مقامی طور پر دی جانے والی تھراپی (اینٹی کینسر ایجنٹ براہ راست آنکھ کو دیے جاتے ہیں)، فوکل تھراپی (لیزر یا منجمد تھراپی براہ راست آنکھ کو دی جاتی ہے)، آنکھ کو ہٹانے کے لیے سرجری اور ریڈی ایشن تھراپی شامل ہیں۔
زیادہ تر معاملات میں، ریٹینوبلاسٹوما ایک جین میں تبدیلی یا تغیر کا نتیجہ ہوتا ہے جسے ریٹینوبلاسٹوما (RB1) جین کہا جاتا ہے۔ جب RB1 جین کا تغیر ہوتا ہے، اس وقت خلیات بڑھتے ہیں اور غیر معمولی طور پر تقسیم ہوتے ہیں۔
ریٹینوبلاسٹوما کی دو اقسام ہیں: غیر موروثی (کبھی کبھار) اور موروثی۔
ریٹینوبلاسٹوما کی سب سے عام شکل کبھی کبھار یا غیر موروثی ہے۔ کبھی کبھار ریٹینوبلاسٹوما خاندانوں میں منتقل نہیں ہوتا ہے۔ ایک آنکھ کے ریٹینا کے ایک سیل میں RB1 جین میں تبدیلی ہوتی ہے۔ یہ خلیات تقسیم ہو کر ٹیومر بناتے ہیں۔ زیادہ تر مریض جن کی صرف ایک آنکھ متاثر ہوتی ہے ان میں (یکطرفہ) کبھی کبھار والا ریٹینوبلاسٹوما ہوتا ہے۔
ریٹینوبلاسٹوما والے تقریبا 25 سے %30 فیصد بچوں میں اس مرض کی موروثی شکل پائے جاتے ہیں۔ موروثی ریٹینوبلاسٹوما جسم کے ہر خلیے کے RB1 جین میں تبدیلی (تغیر) کا نتیجہ ہے۔ موروثی ریٹینوبلاسٹوما کے زیادہ تر مریضوں کی دونوں آنکھیں (دو طرفہ) متاثر ہوتی ہیں۔ یکطرفہ ریٹینوبلاسٹوما کے تقریبا 10 سے %15 فیصد مریضوں میں اور دو طرفہ ریٹینوبلاسٹوما والے تمام مریض میں اس مرض کی موروثی شکل پائی جاتی ہیں۔ موروثی ریٹینوبلاسٹوما کے بچوں کو بعد میں زندگی میں دوسرے کینسر کے بڑھنے کا زیادہ خطرہ ہوجاتا ہے۔ موروثی ریٹینوبلاسٹوما والے بچے اپنے اہل خانہ کے اندر اس جین کی تبدیلی والے پہلے بچے ہو سکتے ہیں۔ پھر اپنے بچوں کو جین منتقل کرنے کا ان کے پاس %50 موقع ہوتا ہے۔
ریٹینوبلاسٹوما میں جینیاتی جانچ ضروری ہے۔ کینسر کی قسم - کھبی کبھار یا موروثی - مستقبل کے کینسر کے خطرے کو متاثر کر سکتی ہے اور مستقبل کی زندگی کے فیصلوں کو متاثر کر سکتی ہے۔
آنکھوں کے معمول کے جانچ کے دوران ڈاکٹر کو ریٹینوبلاسٹوما کا پتا چل سکتا ہے۔ تاہم، کئی بار والدین یا رشتہ دار پہلے ہی اندازہ لگا لیتے ہیں کہ بچے کی آنکھ معمول سے مختلف نظر آرہی ہے۔ آنکھوں کے دیگر مسائل کے لیے ریٹینوبلاسٹوما کی کچھ علامات عام ہیں، لہذا تشخیص کے لیے کسی پیڈیاٹرک آنکھوں کے ڈاکٹر سے ملنا ضروری ہے۔
ریٹینوبلاسٹوما کے علامات اور نشانیوں میں یہ شامل ہیں:
اگر کسی بچہ میں ریٹینوبلاسٹوما کی علامات ظاہر ہوتی ہیں تو، بچوں کے ماہر امراض آنکھ (بچوں کے آنکھوں کا ڈاکٹر) کو دکھانا ضروری ہے۔ مزید جانچ کی ضرورت ہے یا نہیں یہ دیکھنے کے لیے آنکھوں کا ڈاکٹر آفس اسکریننگ کی جانچ کرسکتا ہے۔
اینستھیزیا کے تحت آنکھوں کا جانچ - ریٹینوبلاسٹوما کی تشخیص اینستھیزیا (EUA) کے تحت آنکھوں کے جانچ کے ذریعے کی جاتی ہے۔ اس ٹیسٹ میں، ایک ڈاکٹر آنکھوں کو خشک ہونے کے بعد خصوصی روشنی اور میگنفائنگ لینس کا استعمال کرتے ہوئے آنکھ کا باریک بینی سے معائنہ کرتا ہے۔ یہ عمل اس وقت کیا جاتا ہے جب بچہ سو رہا ہو تاکہ ڈاکٹر پورے ریٹینا کو دیکھ سکے۔ ایک خاص کیمرہ آنکھ اور ٹیومر کی ڈیجیٹل تصاویر لیتا ہے۔
ریٹینوبلاسٹوما کی تشخیص کے لیے بایوپسی استعمال نہیں کی جاتی کیونکہ اس سے کینسر کے خلیات پھیل سکتے ہیں۔
ریٹینوبلاسٹوما کی حد کی تشخیص اور تعین میں مدد کے لیے دیگر اقسام کے ٹیسٹ استعمال کیے جا سکتے ہیں۔ ان ٹیسٹوں میں شامل ہیں:
اگر یہ خدشات ہیں کہ یہ بیماری آنکھوں کے باہر پھیل گئی ہے، تو ڈاکٹرز بون میرو اور دماغی نالی کے سیال مادہ کا نمونے لیں گے۔ دماغ اور ریڑھ کی ہڈی کا جائزہ لینے کے لیے اضافی امیجنگ ٹیسٹ کیے جا سکتے ہیں۔
ریٹینوبلاسٹوما کا اسٹیجنگ
اگر ریٹینوبلاسٹوما کا علاج نہ کیا جائے، تو یہ پھیل سکتا ہے:
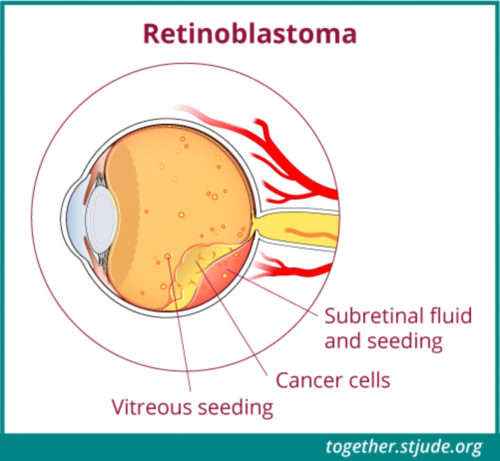
بڑے ٹیومرز چھوٹے ٹیومر کی شکل میں ٹوٹ سکتے ہیں جو آنکھوں کے سیال مادہ کے اندر تیرتے ہیں۔ یہ ویٹریئس سیڈز کہلاتے ہیں۔
آنکھوں کے ٹیومر کی "گروپ بندی" کی جاتی ہے یا گروپ A سے گروپ E تک درجہ بندی کیا جاتا ہے۔ ماضی میں، ایک نمبر والے گروپنگ سسٹم (گروپ I سے گروپ V) کا استعمال کرتے ہوئے ریٹینوبلاسٹوما ٹیومرز کی درجہ بندی کی گئی تھی، جسے ریز ایلس ورتھ کی درجہ بندی کہا جاتا ہے۔
گروہ بندی آنکھ بچانے کے امکان کو واضح کرتی ہے۔ یہ گروپ ٹیومر کے سائز، مقام اور آنکھ کے اندر پھیلنے کی حد پر مبنی ہے۔ اگر دونوں آنکھیں متاثر ہوتی ہیں تو ہر آنکھ کی الگ الگ درجہ بندی کی جاتی ہے۔
گروپ A کے ٹیومرز چھوٹے ہوتے ہیں، اور وہ بینائی کے مرکز سے دور واقع ہوتے ہیں۔ گروپ A کے ٹیومرز والے مریضوں کو ٹیومر کے علاج کے دوران اور بعد میں آنکھوں کے عام فنکشن اور بینائی کو برقرار رکھنے کا اچھا موقع ملتا ہے۔
گروپ E کے ٹیومرز بڑے ہوتے ہیں اور آنکھ (ویٹریئس سیڈنگ) کے اندر ٹوٹ جاتے ہیں۔ ان ٹیومرز کے آنکھ کے باہر پھیلنے کے زیادہ امکان ہوتے ہیں۔ گروپ E کے ٹیومرز والے بچوں کے بارے میں توقع کی جاتی ہے کہ ان کی بینائی کم یا مکمل طور پر ختم کر دیں گے، اور علاج کے باوجود بھی آنکھیں رکھنے کے قابل ہونے کا کم امکان رہتا ہے۔
| ٹیومر گروپ | آنکھ کھونے کا خطرہ | کلینیکل فیچرز |
|---|---|---|
| A | بہت کم خطرہ | چھوٹا ٹیومر صرف ریٹینا میں واقع ہے؛ اہم ڈھانچے کے قریب نہیں |
| B | کم خطرہ | بڑا ٹیومر اور/یا اہم ڈھانچے کے قریب واقع ہے |
| C | معتدل خطرہ | تھوڑی مقدار میں پھیلاؤ یا بیج کے ساتھ ٹیومر زیادہ تر اچھی طرح سے بیان کیا جاتا ہے |
| D | زیادہ خطرہ | ٹیومر بڑی ہے یا ناقص طور پر بیج کی زیادہ مقدار کے ساتھ بیان کیا جاتا ہے |
| E | بہت زیادہ خطرہ | بہت بڑا ٹیومر جو آنکھوں کی ساخت اور فنکشن کو متاثر کر رہا ہے؛ پھیلنے کا زیادہ امکان ہے |
کینسر کے مرحلے سے مراد یہ ہے کہ آیا یہ آنکھ کے باہر پھیلا ہے یا نہیں۔ مرحلہ 1 اور مرحلہ 2 کا مطلب ہے کہ ٹیومر صرف آنکھ کے اندر واقع ہے۔ مراحل 3 سے 4 سے پتہ چلتا ہے کہ ٹیومر آنکھ کے ارد گرد مقامی ٹشوز یا دور دراز مقامات (میٹاسٹیٹک بیماری) میں پھیل گیا ہے۔
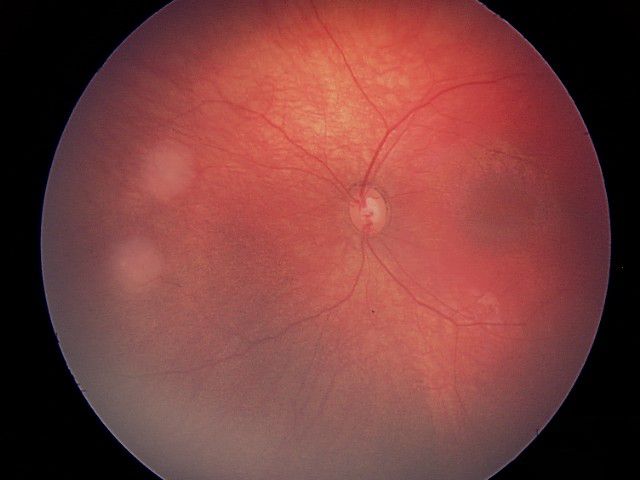
ٹیومر چھوٹا ہے اور صرف ریٹنا میں واقع ہے۔ یہ آنکھ کے اہم ڈھانچے کے قریب نہیں ہے۔
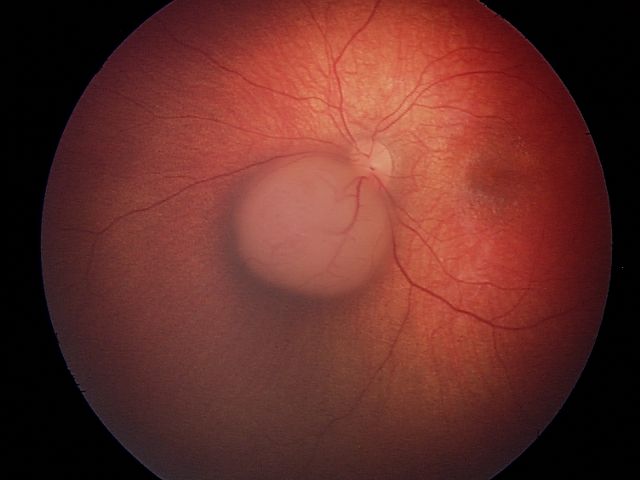
ٹیومر بڑا ہے، یا یہ آنکھوں کے اہم ڈھانچے کے قریب واقع ہوسکتا ہے۔
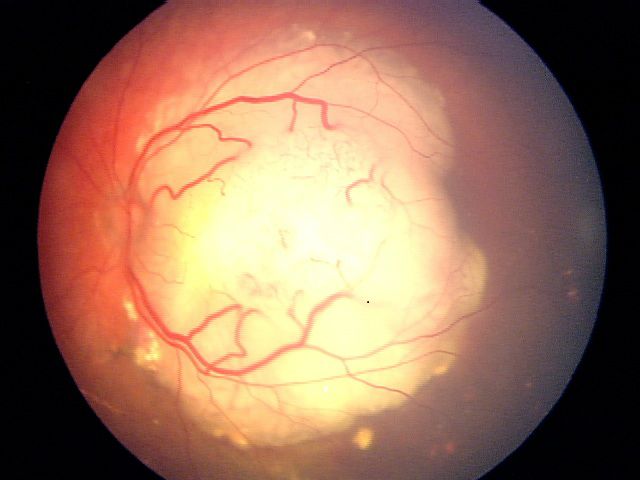
ٹیومر زیادہ تر اچھی طرح سے بیان کیا جاتا ہے لیکن اس میں تھوڑی مقدار میں پھیلاؤ یا بیج ہوتی ہے۔
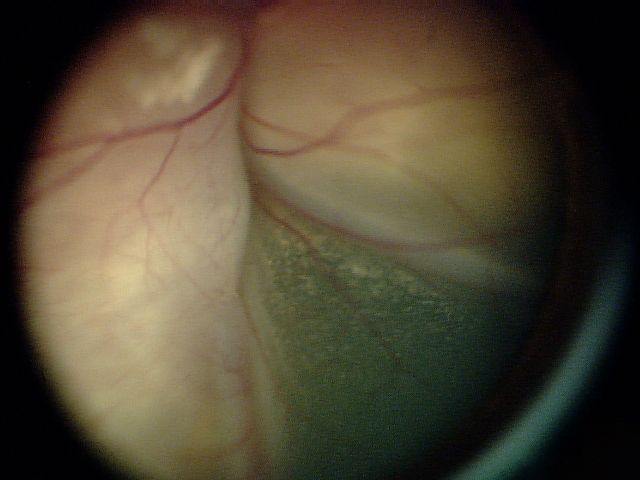
ٹیومر بڑا ہے یا ناقص طور بیان کیا جاتا ہے اور بیج کی زیادہ مقدار ہوتی ہے۔
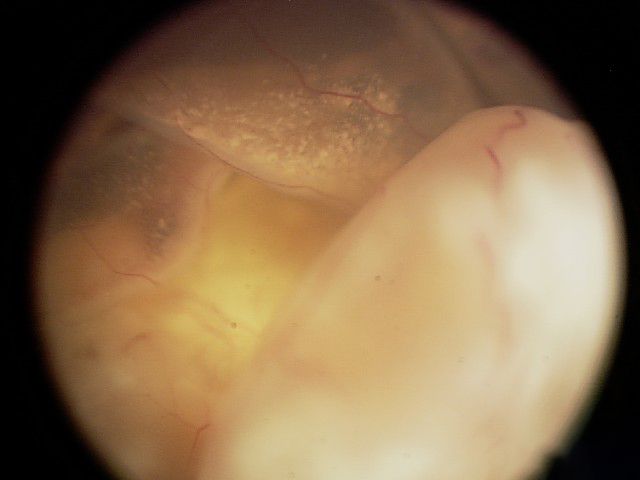
ٹیومر بہت بڑا ہے جو آنکھوں کی ساخت اور فنکشن کو متاثر کرتا ہے۔ پھیلنے کا امکان بہت زیادہ ہوتا ہے۔
ریٹینوبلاسٹوما والے زیادہ تر بچے ٹھیک ہو سکتے ہیں۔ ایک اہم عوامل جو بچے کی بقا کو متاثر کرتا ہے وہ یہ ہے کہ آیا ٹیومر آنکھ سے باہر پھیل گیا ہے یا نہیں۔ اگر یہ آنکھ کے لیے مقامی ہے تو، مریض کی بقا کے لیے پیش گوئی بہترین ہے۔ اگر کینسر جسم کے دوسرے حصوں میں پھیل جاتا ہے تو بیماری کا علاج مشکل ہو جاتا ہے۔
کئی عوامل مریض کے علاج اور بحالی کے نقطہ نظر کو متاثر کرتے ہیں:
علاج کے ساتھ کینسر میں مبتلا مریضوں کی آنکھوں تک محدود بقا کی شرح >95% ہے۔ اگر کینسر آنکھوں کے ساکٹ (مدار)، لمف نوڈز، بون میرو، ہڈیوں یا جگر تک پھیل چکا ہے تو مریضوں کے بقا کی شرح تقریبا 80% فیصد ہے جس میں انتہائی کیمو تھیراپی، آٹولوگس سٹیم سیل ریسکیو، اور ریڈی ایشن تھراپی شامل ہے۔ جب کینسر تشخیص کے وقت دماغ یا دماغی ریڑھ کی ہڈی میں پھیل جاتا ہے تو، تشخیص عام طور پر خراب (<%10 بقا) ہوتی ہے۔
ریٹینوبلاسٹوما کے علاج میں، ڈاکٹرز اور اہل خانہ کو اس بات پر غور کرنا چاہیے کہ یہ بیماری بچے کو کس طرح متاثر کر رہی ہے۔ توجہ پہلے علاج پر ہے اور پھر توجہ آنکھ کو زیادہ سے زیادہ بینائی کے ساتھ محفوظ کرنے پر ہوگی۔ آنکھ کو بچانے کا سب سے اہم عوامل تشخیص کے وقت بیماری کی حد ہے۔ اگر بیماری کے پھیلاؤ کے بارے میں تشویش ہے یا اگر علاج سے معنوی بینائی کو محفوظ رکھنے کا امکان نہیں ہے تو، ڈاکٹرز آنکھ کو جراحی سے ہٹانے (استخراج) کی تجویز کر سکتے ہیں۔
ریٹینوبلاسٹوما کے علاج میں، مریض کی بقا ہمیشہ "آنکھوں کی بقا" جیسی نہیں ہوتی ہے۔ ٹیومر کا گروپ یا درجہ بندی متاثر کرتی ہے کہ آیا آنکھ کو بچایا جا سکتا ہے یا نہیں۔ جب ٹیومر کو A سے C گروپ میں کیا جاتا ہے تو آنکھ اور بینائی کو بچانا آسان ہوجاتا ہے۔ ٹیومرز جو آنکھوں کے اندر ویٹریئس سیڈنگ (گروپ D یا E) کے ساتھ ٹوٹ گئے ہیں ان کا علاج مشکل ہے۔
جب دونوں آنکھوں میں ٹیومر ہوتے ہیں (دو طرفہ ریٹینوبلاسٹوما)، عام طور پر دونوں آنکھوں کو بچانے اور زیادہ سے زیادہ بینائی کو محفوظ رکھنے کی کوشش کی جاتی ہے۔ یہ تقریبا 70 سے %85 فیصد معاملات میں کامیاب رہتا ہے۔
یکطرفہ ریٹینوبلاسٹوما (گروپ D یا E) میں زیادہ ترقی یافتہ بیماری کے لیے بیمار آنکھ کو ہٹانے کی ضرورت پڑ سکتی ہے۔ اگر آنکھ کو ہٹا دیا جاتا ہے تو، ڈاکٹرز یہ یقینی بنانے کے لیے کہ ریٹینوبلاسٹوما آنکھ سے باہر نہیں پھیلا ہے مائکروسکوپ کے تحت ٹشو کے نمونوں کی جانچ کریں گے۔ آنکھوں کے باہر پھیلنے کے زیادہ خطرے والے کچھ مریضوں کو کیمو تھیراپی کی ضرورت ہوتی ہے۔ یکطرفہ ریٹینوبلاسٹوما والے زیادہ تر مریض جن کی آنکھوں کو جراحی سے ہٹایا جاتا ہے انہیں کسی اضافی علاج کی ضرورت نہیں ہوگی۔ تاہم، باقی صحت مند آنکھ کی محتاط نگرانی ضروری ہے۔
ریٹینوبلاسٹوما کے علاج کے لیے استعمال ہونے والے علاج اس بات پر منحصر ہوتے ہیں کہ آیا ٹیومر ایک آنکھ (یکطرفہ) یا دونوں آنکھوں (دوطرفہ)، آنکھ کے اندر بیماری کی حد کو متاثر کرتا ہے، اور چاہے ٹیومر آنکھ میں اور اس کے آس پاس دوسری جگہوں پر پھیل گیا ہو۔ ڈاکٹرز دیگر عوامل پر بھی غور کریں گے جن میں یہ شامل ہیں:
سرجری، فوکل تھراپی، کیمو تھیراپی اور/یا ریڈی ایشن تھراپی ریٹینوبلاسٹوما کے علاج کے لیے استعمال کی جاتی ہیں۔ عام طور پر، علاج کا ایک مجموعہ استعمال کیا جاتا ہے۔ تھراپی شروع کرنے سے پہلے، علاج کے منصوبے پر مریض اور اہل خانہ کے ساتھ تفصیل سے بات کی جانی چاہیے تاکہ مختصر اور طویل مدتی دونوں خطرات اور فوائد کا خاکہ پیش کیا جا سکے۔
بہت کم ہی، ریٹینوبلاسٹوما دماغ یا دماغی نالی کے سیال مادہ میں پھیلتا ہے۔ یہ ہڈیوں، بون میرو، لمف نوڈز یا جگر میں بھی پھیل سکتا ہے۔ ان معاملات میں، شدید کیمو تھیراپی کی ضرورت پڑسکتی ہے، اس کے بعد آٹولوگس بون میرو ٹرانسپلانٹ ہوتا ہے۔ کچھ مریضوں کو ریڈی ایشن تھیراپی کی بھی ضرورت پڑ سکتی ہے۔
ہنٹر میں 11 ماہ کی عمر میں ریٹینوبلاسٹوما کی تشخیص کی گئی تھی۔ اس کی آنکھ کو جراحی سے ہٹاکر اس کا علاج کیا گیا تھا اور تب سے وہ کینسر سے آزاد ہے۔ ہنٹر تمام کھیلوں سے لطف اندوز ہوتا ہے اور ایک بہت بڑا بھائی ہے۔
صرف ایک آنکھ سے ہنٹر کیا کر سکتا ہے اس پر کوئی اثر نہیں پڑتا۔ اس کا سب سے بڑا جسمانی چیلنج اس بات کو یقینی بنانا ہے کہ وہ اپنے مشروب کو ہر روز دستک نہ دے۔ لیکن، باسکٹ بال، بیس بال، گولف؟ یہ واقعی اسے متاثر نہیں کرتا ہے۔ اسے کچھ ایڈجسٹمنٹ کرنی پڑسکتی ہیں: اس کا موقف تبدیل کریں، اس کا سر ٹھیک سے گھمائیں۔ لیکن، ہر کسی کے پاس قابو پانے کے حدود ہیں۔

ہنٹر (اوپر)، عمر 7 سال، بھائی جیک کے ساتھ
بچے علاج کے دوران اور علاج کے بعد کچھ عرصے کے لیے اینستھیزیا (EUA) کے تحت آنکھوں کی جانچ کے ساتھ ساتھ مستقل جانچ حاصل کریں گے۔ اگر جلد پکڑا جائے تو ریٹینوبلاسٹوما کی تکرار کو فوکل تھراپی سے کنٹرول کیا جا سکتا ہے۔ فالو اپ کیئر کی فریکوئنسی اور مدت کا تعین بچے کی میڈیکل ٹیم کرتی ہے۔
آنکھوں کی تندرستی کے لیے زندگی بھر فالو اپ ریٹینوبلاسٹوما کے تمام زندہ بچ جانے والوں کے لیے اہم ہے۔ معمولی صحت کی دیکھ بھال کے حصے کے طور پر آنکھوں کی جانچ ہر 6 سے 12 مہینے میں (عمر کے لحاظ سے) ایک ماہر امراض آنکھ کے ذریعہ تجویز کی جاتی ہے۔ آنکھوں کی چوٹ سے بچنے کے لیے حفاظتی آنکھوں کا چشمہ پہننا بھی لازمی ہے۔
آنکھوں کی بینائی میں کمی والے مریضوں کو چشمہ یا دیگر بینائی امداد کی ضرورت پڑ سکتی ہے۔ کم بینائی کا ماہر ان مریضوں کی مدد کر سکتا ہے جن کی بینائی میں نمایاں کمی ہوتی ہے، اور بریل کا ابتدائی تعارف مددگار ثابت ہو سکتا ہے۔
جب ایک آنکھ کو جراحی سے ہٹا دیا جاتا ہے (اینکلیشن)، تب سرجن ابتدائی سرجری کے وقت ایک مداری امپلانٹ لگائے گا۔ آنکھ کے ساکٹ کے ٹھیک ہونے کے بعد، بچے کو اضافی یا مصنوعی آنکھ لگائی جا سکتی ہے۔ آنکھ کو ممکنہ حد تک قدرتی دکھنے اور محسوس کرانے کے لیے مصنوعی آنکھ کو مریض کے لیے حسب ضرورت بنائی جاتی ہے۔ زیادہ تر بچے جنہیں اپنی آنکھ ہٹانے کی ضرورت ہوتی ہے وہ سرجری سے پہلے ہی بینائی میں تبدیلیوں کے لیے خود کو تیار کر لیتے ہیں۔ عام طور پر آنکھوں کو ہٹانے کے بعد بصری رویے میں نمایاں طور پر تبدیلی نہیں ہوتی ہے۔ مصنوعی آنکھ والے بچے اپنے معمول کی سرگرمیاں بشمول کھیل اور تیراکی کر سکتے ہیں۔
مصنوعی آنکھ کی اچھی دیکھ بھال بہت ضروری ہے۔ مصنوعی آنکھ بنانے کا ماہر وہ شخص ہوتا ہے جسے مصنوعی آنکھ بنانے اور ان کی دیکھ بھال کرنے کی تربیت دی جاتی ہے۔ جیسے جیسے بچہ بڑا ہوتا ہے، عام طور پر ہر 6 مہینے بعد، مصنوعی آنکھ کو ایڈجسٹ کیا جاتا ہے۔ مصنوعی آنکھ والے مریضوں کو ہر 6 سے 12 مہینے میں کسی مصنوعی آنکھ بنانے والے ماہر شخص سے مستقل جانچ کروانے کی تجویز کی جاتی ہے۔ ان ملاقات میں مصنوعی آنکھ کی صفائی، فٹ درست ہے کو یقینی بنانا، اور کسی بھی مسائل کو واضح کرنا شامل ہے۔
آنکھوں کے مسائل مریض کے لیے کی گئی علاج کی قسم پر منحصر ہوتے ہیں۔ ریٹینوبلاسٹوما کے بعد آنکھوں کے کچھ عام مسائل میں یہ شامل ہیں:
بیرونی بیم ریڈی ایشن تھراپی سے آنکھوں کے علاج کرنے والے مریضوں کو بعض پیچیدگیوں، یا تھراپی کے تاخیر سے اثرات کا خطرہ ہوتا ہے۔ ان میں درج ذیل مسائل شامل ہو سکتے ہیں:
موروثی ریٹینوبلاسٹوما سے بچ جانے والے لوگوں کو بعد میں زندگی میں دوسرے کینسر ہونے کا زیادہ خطرہ ہوتا ہے۔ نوجوان مریضوں کو 5 سال کی عمر تک معمولی دماغی MRI کی مدد سے پائنل گلینڈ کے ٹیومرز کی جانچ پڑتال کی جاتی ہے۔ 5 سال کی عمر کے بعد، دوسرے کینسر کی اسکریننگ کے لیے معمولی امیجنگ کے واسطے کوئی معیاری تجاویز نہیں ہوتی ہیں۔ مریضوں کو اپنی بنیادی دیکھ بھال فراہم کرنے والوں کو اپنی طبی ہسٹری کے بارے میں بتانا چاہیے اور صحت کی نگرانی کے لیے معالج سے سال میں (کم از کم ایک) ملاقات ضرور کریں۔
عام صحت اور بیماریوں کی روک تھام کے لیے، کینسر سے بچنے والے تمام افراد کو صحت مند طرز زندگی کی عادات اپنانی چاہئیں۔ بنیادی دیکھ بھال والے معالج کے ذریعہ مستقل چیک اپس اور اسکریننگ کروانا اور ذاتی طور پر کینسر سے صحتیاب ہوئے لوگوں کی دیکھ بھال کا منصوبہ رکھنا ضروری ہے۔ وہ بچے ہوئے لوگ جن کا علاج سسٹمیٹک کیمو تھیراپی اور/یا ریڈی ایشن کے ذریعے کیا گیا تھا ان کے تھراپی کے تاخیر سے اثرات کی نگرانی کی جانی چاہیے۔
—
جائزہ لیا گیا: ستمبر 2019
ریٹینوبلاسٹوما کے بارے میں مزید معلومات تلاش کریں