मेन्यू
बंद करना
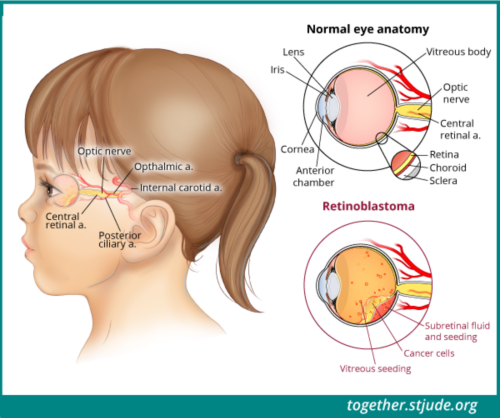
रेटिनोब्लास्टोमा एक प्रकार का कैंसर है जो आँख के रेटिना में बनता है। रेटिना आँख के पीछे तंत्रिका ऊतक की एक पतली परत होती है।
रेटिनोब्लास्टोमा आँख का एक कैंसर है। यह ज़्यादातर छोटे बच्चों में, आमतौर पर 3 वर्ष की आयु से पहले होता है। यह कैंसर 5 वर्ष से अधिक आयु के बच्चों में शायद ही कभी विकसित होता है। रेटिनोब्लास्टोमा आँख के रेटिना में बनता है। रेटिना आँख के पीछे तंत्रिका ऊतक की एक पतली परत होती है। रेटिना की कोशिकाएं प्रकाश और रंग का पता लगाती हैं। रेटिनोब्लास्टोमा से एक आँख (एकतरफा, सबसे आम) या दोनों आँखें (दोनों तरफ) प्रभावित हो सकती हैं।
रेटिनोब्लास्टोमा बहुत कम ही पाया जाता है। अमेरिका में प्रति वर्ष लगभग 250-300 बच्चे इस रोग से पीड़ित पाए जाते हैं। रेटिनोब्लास्टोमा आनुवंशिक (आगे परिवारों में जाने में सक्षम) या गैर-आनुवंशिक हो सकता है।
अधिकांश रोगियों में, रेटिनोब्लास्टोमा आँख तक ही सीमित रहता है और इस कैंसर का इलाज बहुत अधिक संभव है। समय से पूर्व रोग की पहचान और उपलब्ध इलाजों के कारण इस कैंसर के ठीक होने की दर 95% से ऊपर है। यदि इस बीमारी का इलाज नहीं किया जाता, तो यह शरीर के अन्य भागों तक फैल सकती है, जहां इसका इलाज करना बहुत कठिन हो सकता है। आनुवंशिक रेटिनोब्लास्टोमा से पीड़ित रोगियों को जीवन में बाद में अन्य कैंसर होने का भी अधिक जोखिम होता है।
रेटिनोब्लास्टोमा के इलाजों में ट्यूमर को सिकोड़ने के लिए कीमोथेरेपी, स्थानीय रूप से दी गई थेरेपी (जिसमें सीधे आँख में एंटी-कैंसर एजेंट दिए जाते हैं), परिसीमित उपचार (लेज़र या बर्फीला उपचार), आँख को निकालने के लिए सर्जरी, और रेडिएशन थेरेपी शामिल हैं।
अधिकांश स्थितियों में, रेटिनोब्लास्टोमा एक वंशाणु में परिवर्तन या उत्परिवर्तन के कारण होता है जो रेटिनोब्लास्टोमा (आरबी1) वंशाणु के नाम से जाना जाता है। जब आरबी1 वंशाणु में उत्परिवर्तन होता है, तो कोशिकाएं असामान्य रूप से बढ़ती और विभाजित होती हैं।
रेटिनोब्लास्टोमा दो प्रकार के होते हैं: गैर-आनुवंशिक (छिटपुट) और आनुवंशिक।
रेटिनोब्लास्टोमा का सबसे आम रूप छिटपुट या गैर-आनुवंशिक रेटिनोब्लास्टोमा है। छिटपुट रेटिनोब्लास्टोमा आगे परिवारों में जाने में सक्षम नहीं होता। इसमें एक आँख के रेटिना में एकल कोशिका के आरबी1 वंशाणु में परिवर्तन होता है। ये कोशिकाएं विभाजित होकर ट्यूमर का निर्माण करती हैं। केवल एक आँख से प्रभावित (एकतरफा) अधिकांश रोगियों में छिटपुट रेटिनोब्लास्टोमा होता है।
रेटिनोब्लास्टोमा से पीड़ित लगभग 25-30% बच्चों में आनुवंशिक प्रकार की दशा होती है। आनुवंशिक रेटिनोब्लास्टोमा शरीर की प्रत्येक कोशिका में आरबी1 वंशाणु में परिवर्तन (उत्परिवर्तन) के कारण होता है। आनुवंशिक रेटिनोब्लास्टोमा से पीड़ित अधिकांश रोगियों की दोनों आँखें प्रभावित होती हैं (दोनों तरफ की)। एकतरफा रेटिनोब्लास्टोमा से पीड़ित लगभग 10-15% रोगियों में और दोनो तरफ रेटिनोब्लास्टोमा से पीड़ित सभी रोगियों में इस बीमारी का आनुवंशिक रूप होता है। आनुवंशिक रेटिनोब्लास्टोमा से पीड़ित बच्चों को जीवन में बाद में अन्य कैंसर विकसित होने का अधिक जोखिम होता है। आनुवंशिक रेटिनोब्लास्टोमा से पीड़ित बच्चे अपने परिवारों में इस वंशाणु उत्परिवर्तन वाले पहले बच्चे हो सकते हैं। उनकी इस रोग को अपने बच्चों में पहुँचाने की 50% संभावना होती है।
रेटिनोब्लास्टोमा में आनुवंशिक जांच महत्वपूर्ण होती है। कैंसर का प्रकार — छिटपुट या आनुवंशिक — भविष्य में होने वाले कैंसर के जोखिम को प्रभावित कर सकता है और इससे भावी जीवन के निर्णय प्रभावित हो सकते हैं।
अगला


चिकित्सक को एक नियमित नेत्र परीक्षण के दौरान रेटिनोब्लास्टोमा होने के बारे में पता चल सकता है। हालांकि, कई बार माता-पिता या रिश्तेदार को पहले ही पता लग जाता है कि बच्चे की आँख सामान्य से कुछ अलग दिखती है। रेटिनोब्लास्टोमा के कुछ लक्षण आँखों की अन्य समस्याओं में भी पाए जाते हैं, इसलिए यह ज़रूरी होता है कि आकलन के लिए किसी बाल चिकित्सा नेत्र चिकित्सक को दिखाया जाए।
रेटिनोब्लास्टोमा के संकेतों और लक्षणों में निम्नलिखित शामिल हैं:
यदि बच्चे में रेटिनोब्लास्टोमा के संकेत दिखाई देते हैं, तो यह ज़रूरी है कि उसे एक बाल चिकित्सा नेत्र विशेषज्ञ (बच्चों का नेत्र चिकित्सक) को दिखाय जाए। नेत्र चिकित्सक यह देखने के लिए कि रोगी को अतिरिक्त जांच की आवश्यकता है या नहीं उसकी ऑफ़िस स्क्रीनिंग कर सकता है।
एनेस्थिसिया के अंतर्गत नेत्र जांच - रेटिनोब्लास्टोमा रोग की पहचान एनेस्थिसिया के अंतर्गत नेत्र जांच (ईयूए) करते हुए की जाती है। इस जांच में, चिकित्सक आँखों को दवा द्वारा चौड़ा करने के बाद विशेष बत्तियों और आवर्धक लैंस का उपयोग करते हुए आँख की बारीकी से जांच करते हैं। यह प्रक्रिया बच्चे के सोने के दौरान की जाती है ताकि चिकित्सक पूरे रेटिना को देख सकें। एक विशेष कैमरा आँख और ट्यूमर के डिजिटल चित्र लेता है।
रेटिनोब्लास्टोमा रोग की पहचान करने के लिए बायोप्सी (टुकड़ा निकालना) का उपयोग नहीं किया जाता क्योंकि इससे कैंसर कोशिकाएं फैल सकती हैं।
रेटिनोब्लास्टोमा रोग की पहचान करने और उसके फैलाव का पता लगाने में मदद के लिए अन्य प्रकार की जांचों का उपयोग किया जा सकता है। इन जाँचों में शामिल है:
यदि इस विषय में चिताएं हैं कि बीमारी आँख के बाहर तक फैल गई है, तो चिकित्सक बोन मैरो (हड्डी के अंदर जहां खून बनता है) और रीढ़ की हड्डी के पानी का नमूना लेंगे। मस्तिष्क और रीढ़ के अंदर की नस की जांच करने के लिए अतिरिक्त इमेजिंग जांचें की जा सकती हैं।
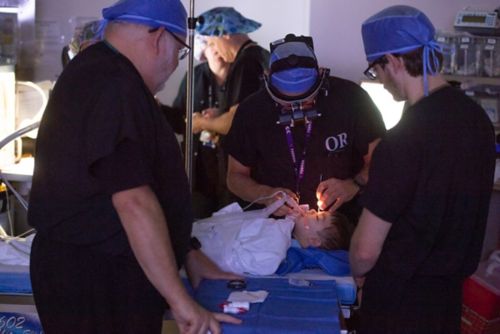
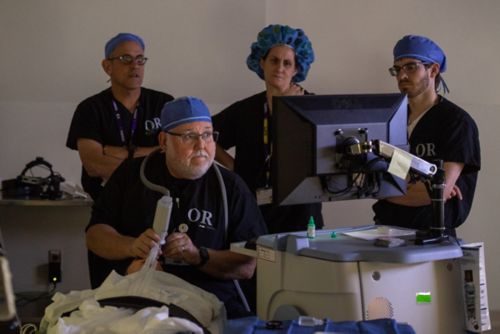
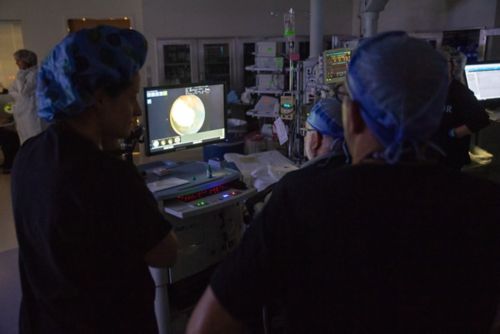
एनेस्थीसिया (बेहोशी की दावा) देकर किए जाने वाले परीक्षण (ईयूए) से चिकित्सक को विशेष बत्तियों और आवर्धक लैंस का उपयोग करते हुए आँख की बारीकी से जांच करने में मदद मिलती है।
यदि रेटिनोब्लास्टोमा का इलाज नहीं किया जाता, तो यह फैल सकता है:
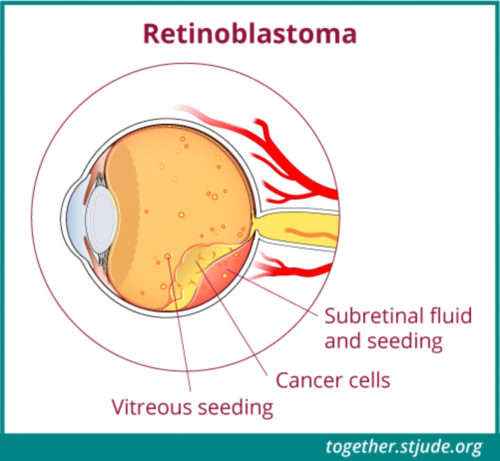
बड़े ट्यूमर छोटे-छोटे ट्यूमर में टूट सकते हैं जो आँखों के द्रव या में तैरते हैं। इन्हें विट्रियस सीड कहा जाता है।
आँख के ट्यूमर को समूह ए से समूह ई तक में “समूहीकृत” या वर्गीकृत किया जाता है। पहले के समय में, रेटिनोब्लास्टोमा ट्यूमर को एक रीज़-एल्सवर्थ वर्गीकरण नामक संख्यांकित समूहन प्रणाली (समूह I से समूह V) का उपयोग करते हुए वर्गीकृत किया जाता था।
समूहीकरण में आंख को बचाने की संभावना का वर्णन किया गया है। समूह आँख के अंदर ट्यूमर के आकार, स्थान, फैलने के विस्तार पर आधारित होता है। यदि दोनों आँखें प्रभावित होती हैं, तो प्रत्येक आँख को अलग से श्रेणीबद्ध किया जाता है।
समूह ए के ट्यूमर छोटे होते हैं और वे दृष्टि केंद्र से दूर स्थित होते हैं। समूह ए के ट्यूमर से पीड़ित रोगियों में ट्यूमर के इलाज के दौरान और बाद में सामान्य नेत्र क्रिया एवं दृष्टि को बनाए रखने की काफी संभावना होती है।
समूह ई के ट्यूमर बड़े होते हैं और आँख के अंदर टूट कर अलग हो जाते हैं (आँख में फैला हुआ कैंसर)। इन ट्यूमर की आँख के बाहर तक फैलने की अधिक संभावना होती है। समूह ई ट्यूमर से पीड़ित बच्चों में दृष्टि कम होने या पूरी तरह से खो देने की संभावना होती है और इसमें आँख को, यहां तक कि इलाज से भी, बचा पाने की संभावना बहुत कम होती है।
| ट्यूमर समूह | आँख खो देने का जोखिम | नैदानिक विशेषताएं |
|---|---|---|
| ए | बहुत कम जोखिम | छोटा ट्यूमर जो केवल रेटिना में स्थित होता है; महत्वपूर्ण संरचनाओं के निकट स्थित नहीं होता |
| बी | निम्न जोखिम | बड़ा ट्यूमर और/या महत्वपूर्ण संरचनाओं के निकट स्थित ट्यूमर |
| सी | मध्यम जोखिम | ट्यूमर कम मात्रा में फैलाव या सीडिंग के साथ अक्सर पूरी तरह से स्पष्ट होता है |
| डी | उच्च जोखिम | ट्यूमर बड़ा होता है या बहुत अधिक मात्रा में सीडिंग के साथ बहुत ही खराब रूप से स्पष्ट होता है |
| ई | बहुत अधिक जोखिम | बहुत बड़ा ट्यूमर जो आँख की संरचना और क्रिया को प्रभावित करता है; इसके फैलने की संभावना बहुत अधिक होती है |
कैंसर का स्तर दर्शाता है कि कैंसर आँख के बाहर फैला है या नहीं। स्तर I और स्तर II का अर्थ है कि ट्यूमर केवल आँख के अंदर स्थित है। स्तर III-IV दर्शाते हैं कि ट्यूमर आँख के आसपास के ऊतकों या दूरस्थ भागों तक फैल चुका है (मेटास्टैटिक रोग)।
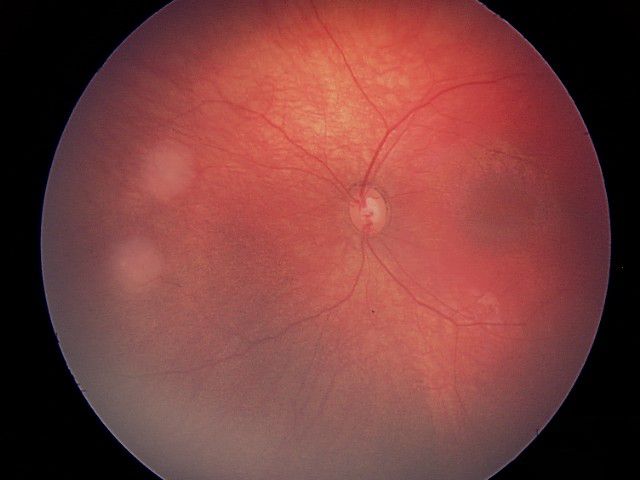
ट्यूमर छोटा होता है और केवल रेटिना में ही स्थित होता है। यह आँख की महत्वपूर्ण संरचनाओं के निकट नहीं होता।
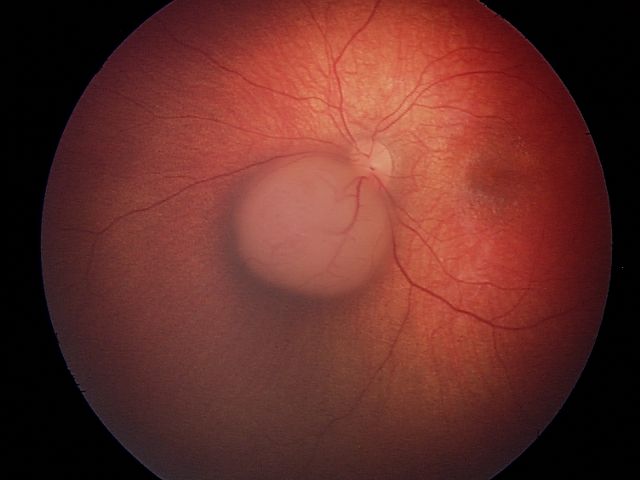
ट्यूमर बड़ा होता है,या यह आँख की महत्वपूर्ण संरचनाओं के निकट स्थित हो सकता है।
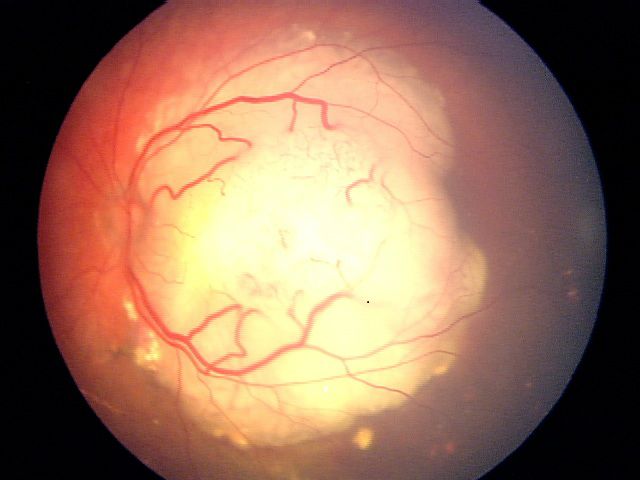
ट्यूमर ज़्यादातर पूरी तरह से स्पष्ट होता है लेकिन इसमें कम मात्रा में फैलाव या सीडिंग होती है।
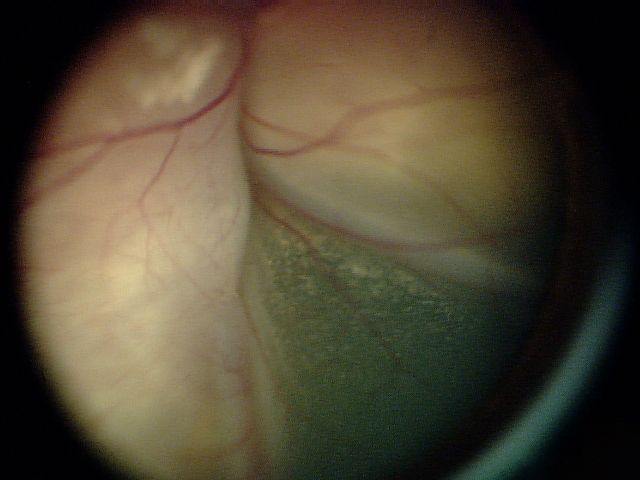
ट्यूमर बड़ा होता है या बहुत ही खराब रूप से स्पष्ट होता है और सीडिंग बहुत अधिक मात्रा में होती है।
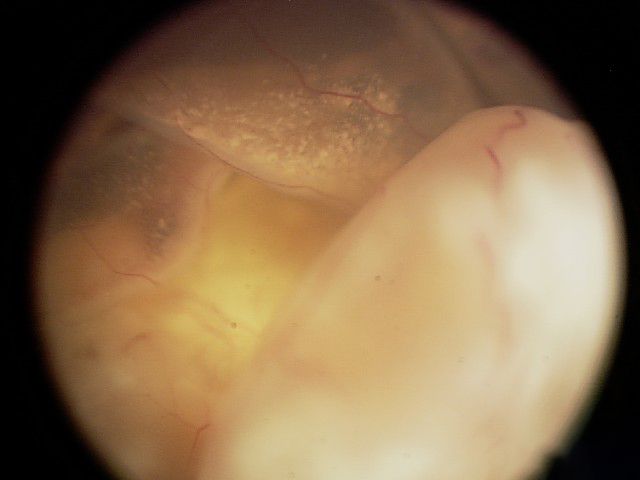
ट्यूमर बहुत बड़ा होता है तथा आँख की संरचना और क्रिया को प्रभावित करता है। इसके फैलने की संभावना अधिक होती है।
रेटिनोब्लास्टोमा से पीड़ित अधिकांश बच्चे इलाज से ठीक हो सकते हैं। वह प्रमुख कारक जो बच्चे की उत्तरजीविता को प्रभावित करता है वो यह है कि ट्यूमर आँख के बाहर तक फैला है या नहीं। यदि यह आँख तक ही सीमित रहता है, तो रोगी की उत्तरजीविता के लिए रोग पूर्वानुमान बहुत ही उत्तम होता है। यदि कैंसर शरीर के अन्य भागों तक फैल चुका है, तो इस बीमारी का इलाज करना कठिन हो जाता है।
रोगी के इलाज और स्वास्थ्य लाभ के दृष्टिकोण को कई कारक प्रभावित करते हैं:
जिन रोगियों में कैंसर आँख तक सीमित रहता है उनकी इलाज के साथ जीवित रहने की दर >95% है। यदि कैंसर आँख के गड्ढे (नेत्र-कोटर), लसिका ग्रंथियों बोन मैरो (हड्डी के अंदर जहां खून बनता है), हड्डियों या जिगर तक फैल चुका है, तो गहन कीमोथेरेपी, ऑटोलोगस स्टेम सेल बचाव और रेडिएशन थेरेपी के साथ रोगियों के जीवित रहने की दर लगभग 80% होती है। जब कैंसर रोग की पहचान करने के समय मस्तिष्क या रीढ़ की हड्डी के पानी तक फैल चुका होता है, तो रोग पूर्वानुमान आमतौर पर खराब होता है (<10% की उत्तरजीविता)।
रेटिनोब्लास्टोमा के इलाज में, चिकित्सकों और परिवारों को इस पर विचार करना चाहिए कि यह बीमारी बच्चे को कैसे प्रभावित कर रही है। इसमें पहले इलाज द्वारा ठीक करने पर ध्यान दिया जाता है और फिर यथासंभव दृष्टि के साथ आँख को बचाने पर ध्यान दिया जाता है। आँख को बचाने का सबसे अधिक महत्वपूर्ण कारक रोग की पहचान करते समय रोग की सीमा होती है। यदि इसमें कैंसर के फैलने से संबंधित चिंता है या इलाज से पर्याप्त दृष्टि को बनाए रखने की संभावना नहीं है, तो चिकित्सक सर्जरी करके आँख को निकालने (गिलटी निकालने) का सुझाव दे सकते हैं।
रेटिनोब्लास्टोमा का इलाज करते समय, रोगी का जीवित रहना हमेशा “आँख को बचाने” के समान नहीं होता है। ट्यूमर का समूह या वर्गीकरण प्रभावित करता है कि आंख को बचाया जा सकता है या नहीं। जब ट्यूमर ए – सी में समूहीकृत होते हैं, तो आँख और दृष्टि को बचाना आसान होता है। आँख मे फैला हुआ कैंसर (विट्रियस सीडिंग) के साथ आँख के अंदर टूट कर अलग हुए ट्यूमर (समूह डी या ई) का इलाज करना सबसे अधिक कठिन होता है।
जब ट्यूमर दोनों आँखों में होता है (बाइलेटरल रेटिनोब्लास्टोमा), तो आमतौर पर दोनों आँखों को बचाने और यथासंभव दृष्टि को बनाए रखने का प्रयास किया जाता है। यह प्रयास लगभग 70-85% स्थितियों में सफल रहता है।
एकतरफा या यूनिलेटरल रेटिनोब्लास्टोमा में अधिक उन्नत बीमारी (समूह डी या ई) में रोगग्रस्त आँख को निकालने की आवश्यकता पड़ सकती है। यदि आँख को निकाल दिया जाता है, तो चिकित्सक यह सुनिश्चित करने के लिए कि कहीं रेटिनोब्लास्टोमा आँख के बाहर तो नहीं फैला है, माइक्रोस्कोप से ऊतक के नमूनों की जांच करेंगे। कुछ रोगी जिनमें आँख के बाहर कैंसर फैलने का जोखिम अधिक होता है, उन्हें कीमोथेरेपी देने की आवश्यकता पड़ती है। एकतरफा या यूनिलेटरल रेटिनोब्लास्टोमा से पीड़ित अधिकांश रोगी जिनकी आँख सर्जरी करके निकाली गई है, उन्हें अतिरिक्त इलाज की आवश्यकता नहीं होगी। हालांकि, शेष बची स्वस्थ आँख की सावधानीपूर्वक निगरानी करना आवश्यक होता है।
रेटिनोब्लास्टोमा का इलाज करने के लिए उपयोग किए जाने वाले इलाज इस बात पर निर्भर करते हैं कि क्या ट्यूमर एक आँख (एकतरफा) को या दोनों आँख (दोनों तरफ) को प्रभावित करता है, आँख में रोग का प्रसार कितना हुआ है और क्या ट्यूमर आँख में और उसके आसपास के अन्य भागों में फैल गया है। चिकित्सक निम्नलिखित सहित अन्य कारकों पर भी विचार करेंगे:
रेटिनोब्लास्टोमा का इलाज करने के लिए सर्जरी, परिसीमित उपचार, कीमोथेरेपी और/या रेडिएशन थेरेपी का उपयोग किया जाता है। आमतौर पर, इलाजों के संयोजन का उपयोग किया जाता है। थेरेपी शुरू करने से पहले,रोगी और परिवार के साथ लघु और दीर्घ कालिक दोनों जोखिमों और लाभों की रूपरेखा तैयार करने के लिए इलाज योजना की विस्तार से चर्चा की जानी चाहिए।
ऐसा बहुत ही कम होता है कि रेटिनोब्लास्टोमा मस्तिष्क और रीढ़ की हड्डी के पानी तक फैल जाता हो। यह हड्डियों, बोन मैरो (हड्डी के अंदर जहां खून बनता है), लसिका ग्रंथियों या जिगर तक भी फैल सकता है। इन स्थितियों में, गहन कीमोथेरेपी की आवश्यकता हो सकती है, जिसके बाद ऑटोलोगस बोन मैरो ट्रांस्पलांट किया जा सकता है। कुछ रोगियों में रेडिएशन थेरेपी की आवश्यकता भी हो सकती है।
हंटर में 11 महीने की आयु में रेटिनोब्लास्टोमा रोग होने की पहचान की गई थी। उसका इलाज सर्जरी करके उसकी आँख निकालकर किया गया था और उसके बाद से वह कैंसर मुक्त है। हंटर सभी खेलों का आनंद लेता है और वह एक बहुत अच्छा बड़ा भाई है।
केवल एक आँख का होना हंटर के क्रियाकलापों को वास्तव में प्रभावित नहीं करता है। उनकी सबसे बड़ी शारीरिक चुनौती यह सुनिश्चित करना है कि वह प्रत्येक दिन अपने ड्रिंक से टकराए नहीं। लेकिन, बास्केटबॉल, बेसबॉल, गोल्फ़? यह उसे वाकई प्रभावित नहीं करता। उसे कुछ अनुकूलन करने पड़ सकते हैं: अपनी मुद्रा बदलना, अपने सिर को घुमाने का ध्यान रखना लेकिन, हर किसी में कमियां होती हैं जिस पर उन्हें जीत हासिल करनी होती है।

अपने भाई जेक के साथ, हंटर (सबसे ऊपर), आयु 7 वर्ष
बच्चों की पूरे इलाज के दौरान और इलाज के बाद कुछ समय के लिए एनेस्थिसिया के अंतर्गत नेत्र जांच (ईयूए) सहित नियमित जांचें की जाएंगी। रेटिनोब्लास्टोमा पुनरावृत्ति का प्रबंधन, यदि रोग का जल्दी पता लग जाता है तो परिसीमित उपचार से किया जा सकता है। फॉलो-अप देखभाल की बारंबारता और अवधि का निर्धारण बच्चे की चिकित्सीय टीम द्वारा किया जाता है।
रेटिनोब्लास्टोमा से बचे सभी लोगों के लिए नेत्र स्वास्थ्य हेतु आजीवन फॉलो-अप महत्वपूर्ण है। नियमित स्वास्थ्य देखभाल के भाग के रूप में हर 6-12 महीने (आयु के आधार पर) में एक नेत्र विशेषज्ञ द्वारा नेत्र जांच करवाने की सलाह दी जाती है। आँखों को चोट लगने से बचाने के लिए सुरक्षात्मक चश्मा भी पहना जाना चाहिए।
जिन रोगियों के आँखों की रोशनी कम हो गई है, उन्हें चश्मे या दृष्टि संबंधी अन्य सहायक उपकरण की आवश्यकता पड़ सकती है। एक मंद दृष्टि-संबंधी विशेषज्ञ उन रोगियों की मदद कर सकता है जिनकी आँखों की रोशनी काफी कम हो गई है, और ऐसे में ब्रेल का प्रारंभिक परिचय देना सहायक हो सकता है।
जब आँख को सर्जरी करके निकाला जाता है (गिलटी निकालना या इन्यूक्लिएशन), तो सर्जन आरंभिक सर्जरी के समय एक नेत्र-कोटर प्रत्यारोपण करेगा। आँख का गड्ढा ठीक हो जाने के बाद, बच्चा एक नकली या कृत्रिम आँख लगवाने के योग्य हो सकता है। कृत्रिम आँख को रोगी के लिए यथासंभव स्वाभाविक दिखने और लगने योग्य बनाने के लिए अनुकूलित कर तैयार किया जाता है। अधिकांश बच्चे जिनमें आँख निकालने की आवश्यकता है, वे सर्जरी से पहले ही दृष्टि परिवर्तनों के अनुकूल बन गए हैं। आँख निकल जाने के बाद आमतौर पर दृष्टि-संबंधी व्यवहारों में कोई खास परिवर्तन नहीं आते। कृत्रिम आँख वाले बच्चे खेल-कूद और तैराकी सहित अपनी सामान्य गतिविधियां कर सकते हैं।
कृत्रिम आँख की अच्छी देखभाल करना ज़रूरी है। कृत्रिम आंखें बनाने वाला व्यक्ति वह होता है जो कृत्रिम नेत्र बनाने और उसकी देखभाल करने के लिए प्रशिक्षित होता है। कृत्रिम आँख को बच्चे के बढ़ने के अनुसार, आमतौर पर हर 6 महीने में, समायोजित किया जाता है। कृत्रिम आँख वाले रोगियों को हर 6-12 महीने में एक नेत्र विशेषज्ञ द्वारा आँखों की नियमित जांच करवाने की सलाह दी जाती है। इन दौरों में कृत्रिम आँख की सफ़ाई करना, यह सुनिश्चित करना कि आँख सही बैठ रही है और सभी समस्याओं का समाधान करना शामिल होता है।
आँख से संबंधित समस्याएं रोगी को प्राप्त होने वाले इलाज के प्रकार पर निर्भर करती हैं। रेटिनोब्लास्टोमा के बाद आँख से संबंधित कुछ सामान्य समस्याओं में निम्नलिखित शामिल हैं:
जिन रोगियों की आँख का इलाज बाह्य किरण रेडिएशन थेरेपी से किया जाता है, उनमें थेरेपी से कुछ जटिलताएं, या देरी से दिखाई देने वाले प्रभाव उत्पन्न होने का जोखिम होता है। इनमें निम्नलिखित समस्याएं शामिल हो सकती हैं:
आनुवंशिक रेटिनोब्लास्टोमा से बचे लोगों में बाद में जीवन में अन्य कैंसर होने का बहुत अधिक जोखिम होता है। छोटी आयु के रोगियों में पीनियल ग्रंथि ट्यूमर की जांच करने के लिए 5 वर्ष की आयु तक नियमित रूप से मस्तिष्क के एमआरआई किए जाते हैं। 5 वर्ष की आयु के बाद, दूसरी बार होने वाले कैंसरों की जांच के लिए नियमित इमेजिंग हेतु कोई मानक सुझाव नहीं हैं। रोगियों को अपने प्राथमिक देखभाल प्रदाताओं को अपने चिकित्सकीय इतिहास के बारे में बताना चाहिए और स्वास्थ्य को मॉनिटर करने के लिए वार्षिक रूप से (न्यूनतम) चिकित्सक को दिखाना चाहिए।
सामान्य स्वास्थ्य और बीमारी की रोकथाम के लिए, कैंसर से बचे सभी लोगों को स्वस्थ जीवन शैली की आदतों को अपनाना चाहिए। एक प्राथमिक देखभाल चिकित्सक द्वारा नियमित मुआयना और जांचें करवाना और एक ठीक हुए लोगों की देखभाल की वैयक्तिकृत योजना प्राप्त करना ज़रूरी होता है। कैंसर से ठीक हुए वे लोग जिनका इलाज पूरे शरीर में कीमोथेरपी या रेडिएशन देकर किया गया था, उनमें उपचार के देरी से दिखाई देने वाले प्रभावों के लिए उनकी निगरानी की जानी चाहिए।
—
समीक्षा की गई: सितंबर, 2019