मेन्यू
बंद करना
हॉजकिन लिंफोमा लसिका तंत्र में होने वाला एक कैंसर है। लसिका तंत्र, प्रतिरक्षा प्रणाली का एक भाग है।
यह अंगों और ऊतकों से मिलकर बनता है, जिनमें निम्नलिखित भी शामिल हैं:
ये ऊतक लिंफोसाइट नामक सफेद रक्त कोशिकाओं का उत्पादन, भंडारण और वहन करते हैं। ये कोशिकाएं संक्रमण और बीमारी से लड़ती हैं।
हॉजकिन लिंफोमा लसिका तंत्र में होने वाला एक कैंसर है, जो प्रतिरक्षा प्रणाली का एक भाग है। लसिका तंत्र अंगों और ऊतकों से मिलकर बना होता है, जिनमें लसिका ग्रंथियां, लसिका वाहिकाएं, टॉन्सिल, बोन मैरो (हड्डी के अंदर जहां खून बनता है), तिल्ली / प्लीहा और बाल्यग्रन्थि शामिल हैं। ये ऊतक लिंफोसाइट नामक सफेद रक्त कोशिकाओं का उत्पादन, भंडारण और वहन करते हैं, जो संक्रमण और बीमारी से लड़ती हैं।
लिंफोमा दो प्रकार के होते हैं: हॉजकिन और नॉन-हॉजकिन।
इसमें प्रमुख अंतर, शामिल किया गया लिंफोसाइट का प्रकार है। लिंफोमा हॉजकिन लिंफोमा है यदि बायोप्सी (टुकड़ा निकालना) ऊतक की जांच हॉजकिन रीड-स्टर्नबर्ग कोशिका नामक बड़ी असामान्य कोशिकाओं के साथ कुछ ट्यूमर मार्कर को दर्शाती है। रीड-स्टर्नबर्ग कोशिकाएं विशिष्ट होती हैं क्योंकि उनमें दो नाभिक होते हैं। कुछ का कहना है कि ये कोशिकाएं “उल्लू की आंखों” जैसी दिखती हैं।
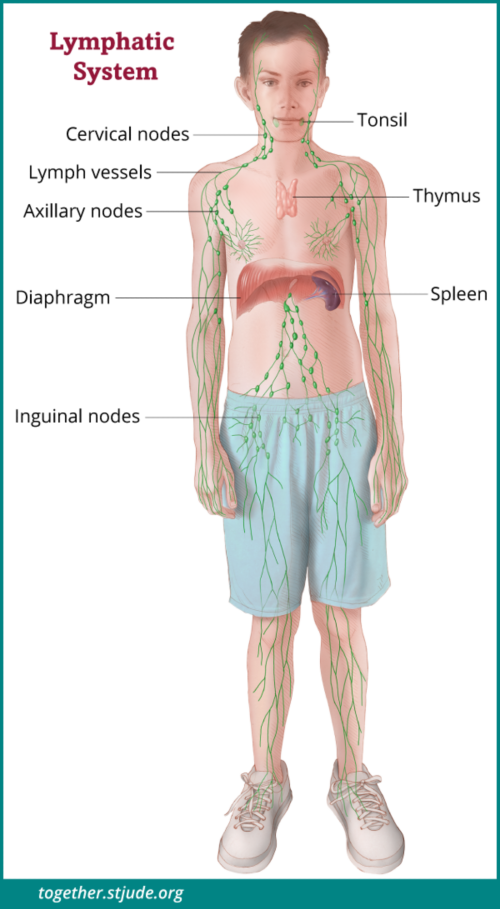
लसिका तंत्र अंगों और ऊतकों से मिलकर बना होता है, जिनमें लसिका ग्रंथियां, लसिका वाहिकाएं, टॉन्सिल, बोन मैरो (हड्डी के अंदर जहां खून बनता है), तिल्ली / प्लीहा और बाल्यग्रन्थि शामिल हैं।
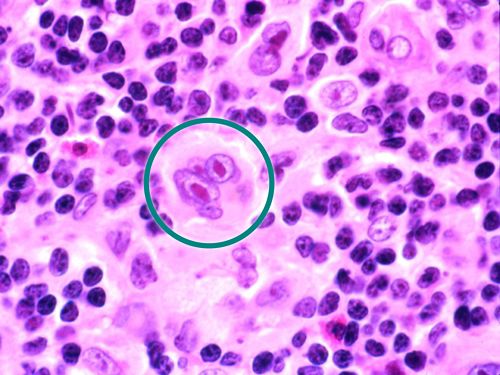
रीड-स्टर्नबर्ग कोशिकाएं विशिष्ट होती हैं क्योंकि उनमें दो नाभिक होते हैं, जो कुछ लोगों के अनुसार “उल्लू की आंखों” की तरह दिखती हैं। रीड-स्टर्नबर्ग कोशिकाओं की उपस्थिति लिंफोमा को हॉजकिन लिंफोमा के रूप में वर्गीकृत करती है।
हॉजकिन लिंफोमा में, दो प्रमुख उपप्रकार होते हैं: क्लासिकल और नॉड्यूलर (गांठदार) लिंफोसाइट प्रीडॉमिनेंट।
सर्वोत्तम प्रकार का इलाज निर्धारित करने में चिकित्सकों की मदद करने के लिए हॉजकिन लिंफोमा के विशिष्ट प्रकार का जानना बहुत आवश्यक है। क्लासिकल हॉजकिन लिंफोमा के सभी प्रकारों का इलाज समान तरीके से किया जाता है। नॉड्यूलर लिंफोसाइट-प्रीडॉमिनेंट हॉजकिन लिंफोमा में भिन्न मार्कर होते हैं। यह अधिक धीमी गति से बढ़ने वाला होता है। इसके लिए एक भिन्न इलाज पद्धति अपनाई जाती है।
यूएस में हॉजकिन लिंफोमा के प्रति वर्ष कुछ 6,000-7,000 नए मामले पाए जाते हैं।
कारणों और जोखिम कारकों में निम्नलिखित शामिल हैं:
इसका सबसे आम लक्षण गर्दन , छाती, बगल या ऊसन्धि भाग में दर्दरहित, फूली हुई लसिका ग्रंथियों का होना है।
अन्य सामान्य लक्षणों में शामिल हैं:
हॉजकिन लिंफोमा रोग की पहचान करने के लिए लसिका ग्रंथि ऊतक की बायोप्सी (टुकड़ा निकालना) करने की आवश्यकता पड़ती है।
एक सर्जन बढ़ी हुई लसिका ग्रंथि से ऊतक निकालने के लिए बायोप्सी (टुकड़ा निकालना) करेगा। रोगविज्ञानी माइक्रोस्कोप के नीचे उस ऊतक की जांच करते हैं और रोग की पहचान से संबंधित एक विवरण प्रदान करते हैं।
बायोप्सी (टुकड़ा निकालना) का प्रकार संदिग्ध कैंसर के स्थान पर निर्भर करता है:
यदि हॉजकिन लिंफोमा में छाती में बहुत गहराई में स्थित लसिका ग्रंथियां शामिल हैं, तो बायोप्सी (टुकड़ा निकालना) में मीडियास्टिनोस्कोप को शामिल किया जा सकता है। यह एक पतला, नली जैसा उपकरण है जो फेफड़ों के बीच के भाग में मौजूद ऊतक और लसिका ग्रंथियों को जांचने और निकालने के लिए उपयोग किया जाता है। यदि कोई अन्य लसिका ग्रंथि मौजूद नहीं है जिसका नमूना लेना आसान हो, तो चिकित्सक इस विधि का उपयोग करेगा।
रोगविज्ञानी कैंसर कोशिकाओं का पता लगाने के लिए ऊतक की जांच करेगा। हॉजकिन रीड-स्टर्नबर्ग कोशिकाएं क्लासिकल हॉजकिन लिंफोमा को दर्शाती हैं।
यदि असामान्य कोशिकाएं उपस्थित हैं, तो रोगविज्ञानी असामान्य कैंसर कोशिकाओं पर उपस्थित विशिष्ट मार्कर देखने के लिए ऊतक के नमूने की और अधिक जांच करेंगे। इस प्रक्रिया में कुछ दिन लग सकते हैं।
चिकित्सक बीमारी का स्तर निर्धारित करने के लिए और अधिक जांच करेंगे। यह चरण दर्शाता है कि शरीर में कैंसर कहां स्थित है।
हॉजकिन लिंफोमा में स्तर का अर्थ थोड़ा अलग होता है क्योंकि पूरे शरीर में लसिका ग्रंथियां एक दूसरे से जुड़ी होती हैं। कैंसर शरीर के कई या बहुत से स्थानों पर हो सकता है लेकिन अन्य प्रकार के कैंसर की तरह इसका इलाज करना मुश्किल नहीं होता और न ही अधिक जोखिमपूर्ण होता है। हॉजकिन लिंफोमा के स्तर का पता लगाना निम्नलिखित चीजों पर निर्भर करता है।
| स्तर | जिसमें कैंसर का पता चलता है |
|---|---|
| स्तर 1 | एक लसिका ग्रंथि समूह में 1 या अधिक लसिका ग्रंथियों में |
| स्तर 2 | डायाफ्राम के केवल एक तरफ के भाग में 2 या अधिक लसिका ग्रंथि समूहों में। या तो ऊपर या नीचे। |
| स्तर 3 | डायाफ्राम के ऊपर और नीचे की लसिका ग्रंथि समूहों में |
| स्तर 4 | शरीर के उन हिस्सों में जो लसिका ग्रंथि तंत्र के भाग नहीं हैं, जैसे जिगर, फेफड़े या बोन मैरो (हड्डी के अंदर जहां खून बनता है)। कैंसर शरीर में अधिक दूरवर्ती स्थानों से इन क्षेत्रों में फैल गया है। |
प्रत्येक रोगी के लिए, स्तर के अतिरिक्त ए या बी चिह्न का उपयोग भी किया जाता है।
ए का अर्थ है कि आप में कोई “बी” लक्षण नहीं हैं।
बी को तब जोड़ा जाता है जब रोगी में निम्नलिखित में से कोई एक लक्षण मौजूद होता है:
ई का उपयोग तब किया जाता है जब कैंसर एक अंग या भाग में लसिका तंत्र के बाहर पाया जाता है।
रोग की पहचान करने की आरंभिक क्रिया के समय स्तर का पता लगाने के लिए इमेजिंग जांचों में निम्नलिखित जांचें शामिल हो सकती हैं:
यह देखने के लिए कि कैंसर बोन मैरो (हड्डी के अंदर जहां खून बनता है) में स्थित है या नहीं हड्डी के अंदर से बोन मैरो और टुकड़ा निकालने की प्रक्रिया की जा सकती है। कभी-कभी केवल इमेजिंग से ही यह जानकारी मिल जाती है और यह प्रक्रिया करने की आवश्यकता नहीं पड़ती।
जोखिम समूहों का निर्धारण रोग की पहचान करने की प्रक्रिया के समय ही कर दिया जाता है और इलाज की योजना बनाने में इनका उपयोग किया जाता है। चिकित्सक कैंसर के संकेतों, लक्षणों और स्तर के आधार पर जोखिम समूहों का निर्धारण करते हैं। यदि जोखिम समूह के आधार पर समुचित इलाज किया जाता है तो सभी जोखिम समूहों के समान परिणाम होते हैं। इसीलिए सही स्तर का पता लगाने की क्रिया द्वारा सही जोखिम समूह की पहचान करना इतना महत्वपूर्ण होता है।
जोखिम समूह:
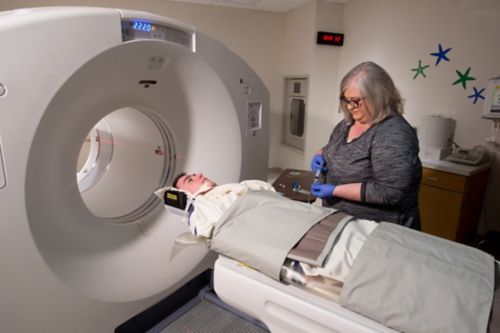
पैट (पोजीट्रान एमिशन टोमोग्राफी) स्कैन एक जांच है जो दिखाती है कि शरीर के अंदर के अंग और ऊतक कैसे कार्य करते हैं।
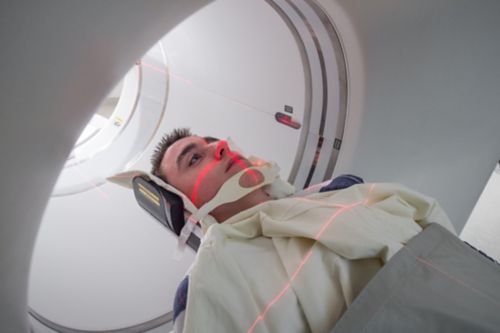
पैट मशीन के चालू होने पर रोगी को स्कैन की लाल लेज़र रोशनी दिखाई देगी लेकिन यह उन्हें महसूस नहीं होगी।
चिकित्सक आमतौर पर रोग की पहचान होने के समय से 2 सप्ताह से 1 महीने के बीच में इलाज शुरू करने का प्रयास करते हैं। इससे नैदानिक जांच परिणामों से इलाज की सर्वोत्तम पद्धति निर्धारित करने का समय मिल जाता है। हॉजकिन लिंफोमा एक धीमी गति से बढ़ने वाला कैंसर है।
हॉजकिन लिंफोमा के रोगी सामान्यत: कीमोथेरेपी के 2 चक्रों से शुरू करते हैं।
उसके बाद यह देखने के लिए कि चिकित्सा के प्रति कैंसर ने कैसी प्रक्रिया दी है, रोगियों की इमेजिंग जांचें की जाती हैं, आमतौर पर पैट स्कैन और सीटी स्कैन या एमआरआई स्कैन। इलाज प्रतिक्रिया निर्धारित करती है कि क्या रोगी को उनके इलाज के भाग के रूप में रेडिएशन इलाज की आवश्यकता है।
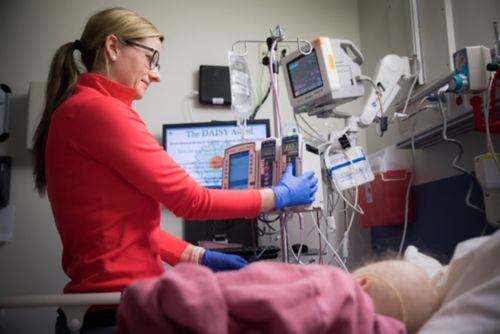
ज़्यादा तेज़ दवाइयों का इस्तेमाल करके कैंसर का इलाज करना कीमोथेरेपी या “कीमो” कहलाता है।
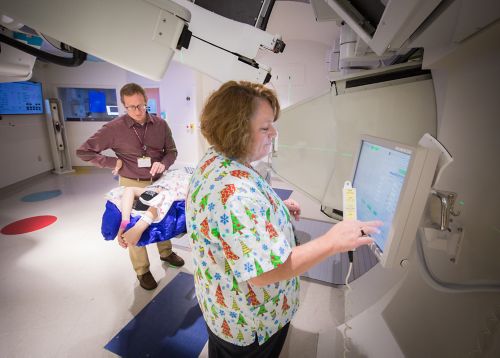
रेडिएशन थेरेपी ट्यूमर को सिकोड़ने और कैंसर कोशिकाओं को मारने के लिए रेडिएशन किरणों, जैसे एक्स-रे या प्रोटॉन का उपयोग करती है।
निम्न-जोखिम वाले रोगियों को आमतौर पर अतिरिक्त कीमोथेरेपी नहीं दी जाती है। उन्हें रेडिएशन इलाज की आवश्यकता हो सकती है। रेडिएशन इलाज में आमतौर पर 3 सप्ताह का समय लगता है।
वर्ष 1-2
रोगी पहले 2 वर्षों के लिए हर 3-4 महीने में एक बार फॉलो-अप दौरों के लिए वापस आ सकता है।
इन दौरों में निम्नलिखित शामिल हो सकते हैं:
वर्ष 3-4
अनुवर्ती दौरे बदलकर हर 6 महीने में एक बार हो सकते हैं।
वर्ष 5
अनुवर्ती दौरे बदलकर साल में एक बार हो सकते हैं।
यूएस में हॉजकिन लिंफोमा में जीवित रहने की दर 95 प्रतिशत से अधिक है।
कैंसर के इलाजों में दीर्घकालिक और देरी से होने वाले प्रभाव हो सकते हैं।
दीर्घकालिक प्रभाव इलाज के दौरान होना शुरू हो जाते हैं और इलाज समाप्त हो जाने के बाद जारी रहते हैं।
देरी से होने वाले प्रभाव जीवन में बाद में शुरू होते हैं।
दीर्घकालिक और देरी से होने वाले प्रभाव उपयोग की गई दवाइयों पर, रेडिएशन इलाज की मात्रा और स्थान पर, तथा रोगी की आयु पर निर्भर करते हैं।
अनुसंधान ऐसे इलाज विकसित करना जारी रखता है जो कैंसर से बचे लोगों में दीर्घकालिक और देरी से होने वाले प्रभावों को कम करते हैं।
अनुसंधान ऐसे दुर्लभ मामलों के लिए और अधिक प्रभावी इलाजों को विकसित करने पर भी ध्यान देते हैं जिनमें बच्चे का कैंसर वास्तविक चिकित्सा के प्रति कोई प्रतिक्रिया नहीं देता है या जो इलाज के बाद दुबारा हो जाता है।
—
टूगेदर इस आलेख में उल्लेखित किसी भी ब्रांडेड उत्पाद का समर्थन नहीं करता है।
—
समीक्षा की गई: सितंबर, 2019