قائمة طعام
يغلق
الورم الأرومي النخاعي هو ورم سرطاني في الدماغ. هو أكثر أورام الدماغ الخبيثة شيوعًا لدى الأطفال وهو يمثل 20% من أورام الجهاز العصبي المركزي (CNS) في مرحلة الطفولة. هناك ما بين 250 و500 حالة جديدة من الورم الأرومي النخاعي لدى الأطفال كل عام في الولايات المتحدة.
هذه الأورام شائعة لدى الأطفال تحت عمر 16 سنة ويتم تشخيصها غالبًا بين عمر 5 و9 سنوات. ومع ذلك، قد يظهر الورم الأرومي النخاعي في المراهقين الأكبر سنًا، وبنسبة أقل في البالغين.
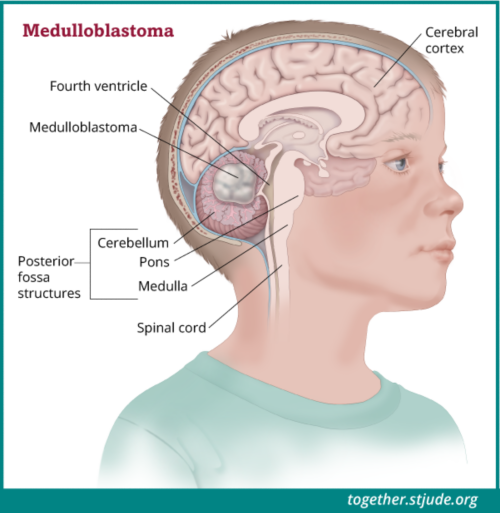
يبدأ الورم الأرومي النخاعي في المخيخ. المخيخ موجود في منطقة من الدماغ تسمى الحفرة الخلفية.
يبدأ الورم الأرومي النخاعي في المخيخ، وهو عبارة عن منطقة في مؤخرة الدماغ. وبصفة خاصة، المخيخ موجود في الجزء الخلفي السفلي من الدماغ، في منطقة معروفة باسم الحفرة الخلفية. تشمل وظائف المخيخ التحكم في الحركة والاتزان والوقوف والتنسيق.
الأورام الأرومية النخاعية سريعة النمو، وتنتشر هذه الأورام عادة إلى مناطق أخرى من الدماغ والنخاع الشوكي. معظم الأورام الأرومية النخاعية موجودة في منتصف المخيخ بجانب البُطين الرابع.
يمكن تقسيم الأورام الأرومية النخاعية إلى أربع مجموعات فرعية حسب الخصائص الجزيئية لخلايا الورم:
تؤثر المجموعة الفرعية الخاصة للورم الأرومي النخاعي في التنبؤ. يستخدم الأطباء المجموعة الفرعية لتصنيف المرضى إلى فئات خطورة. تساعد هذه المعلومات الأطباء في التخطيط لعلاجات ملائمة.
يشمل علاج الورم الأرومي النخاعي الجراحة لإزالة ما يمكن إزالته من الورم. يُستخدم العلاج الإشعاعي عادة بعد الجراحة لقتل أي خلايا سرطانية متبقية. يُستخدم العلاج الكيميائي أيضًا جنبًا إلى جنب مع الجراحة والعلاج الإشعاعي.
يتراوح معدل النجاة العام للورم الأرومي النخاعي لدى الأطفال ما بين 70 و80% إذا لم يكن المرض قد انتشر. أما إذا كان المرض قد انتشر، فيبلغ معدل النجاة نحو 60%. ومع ذلك، قد يؤثر النوع المحدد من الورم الأرومي النخاعي، بما في ذلك المجموعة الفرعية الجزيئية، في العلاج والتنبؤ.
تغيرات معينة في الجينات والكروموسومات بداخل خلية الورم تصاحب تطور الورم الأرومي النخاعي. عادة، لا يكون معروفًا لماذا تحدث هذه التغيرات الجينية.
يظهر الورم الأرومي النخاعي غالبًا لدى الأطفال بعمر 5 إلى 9 سنوات. ويندر بين الرضع والبالغين الأكبر سنًا. يشيع الورم الأرومي النخاعي أكثر بقليل بين الأولاد مقارنة بالفتيات.
قد يكون بعض الأطفال معرضين لخطر متزايد من أورام الدماغ العائدة إلى حالات وراثية نادرة. تشمل هذه المتلازمات متلازمة جرولين، ومتلازمة توركوت، ومتلازمة لي-فرومني.
تعتمد أعراض الورم الأرومي النخاعي لدى الأطفال على عدة عوامل بما في ذلك حجم الورم وموضعه وعمر الطفل ومرحلة التطور.
تشمل أعراض الورم الأرومي النخاعي:
إذا كان هناك انتشار للورم للنخاع الشوكي، فقد تشمل الأعراض ما يلي:
أثناء نمو الورم، يعوق عادة تدفق السائل النخاعي. يتسبب هذا في تراكم السائل بداخل الدماغ المعروف باسم استسقاء الدماغ. يزيد السائل من الضغط بداخل الدماغ (الضغط القحفي). يرجع عدد من أعراض الورم الأرومي النخاعي إلى الضغط المتزايد على نسيج الدماغ.
يقيّم الأطباء الورم الأرومي النخاعي بعدة طرق.
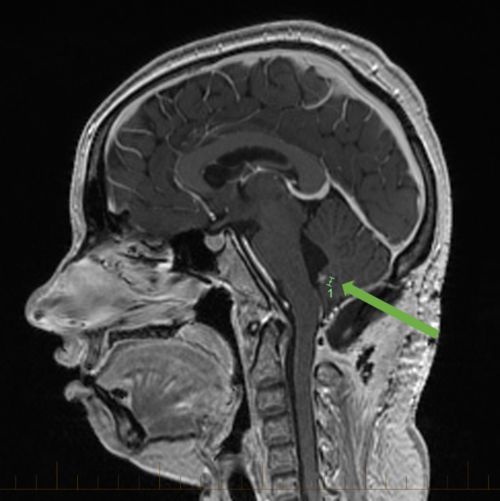
الورم الأرومي النخاعي في التصوير بالرنين المغناطيسي السهمي
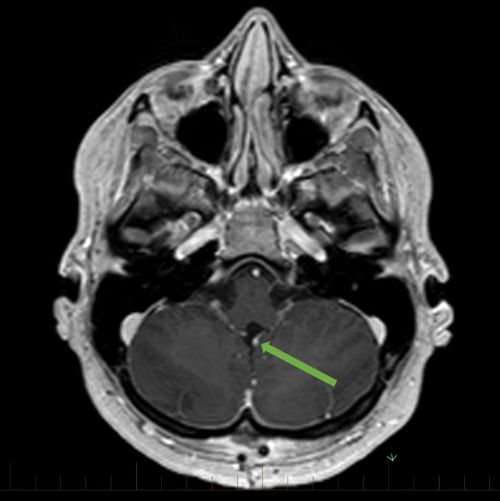
الورم الأرومي النخاعي في التصوير بالرنين المغناطيسي المحوري
يتم تحليل نسيج من الورم للبحث عن العلامات البيولوجية التي تعطي معلومات عن الخصائص الجينية والجزيئية لخلايا الورم. وبناء على الصورة الجزيئية فإن الأورم الأرومية النخاعية تصنف كمجموعة فرعية WNT، أو مجموعة فرعية SHH، أو مجموعة 3 أو مجموعة 4.
من الممكن أن يقدم موضع الورم في المخيخ دليلاً على المجموعة الجزيئية للورم الأرومي النخاعي. حيث تميل أورام WNT إلى الظهور على طول خط الوسط في المخيخ. بينما تميل أورام SHH إلى التواجد في الجزء الجانبي من المخيخ.
تُستخدم خصائص الأنسجة والخصائص الجزيئية لخلايا الورم لتحديد فئات المرضى المصابين بالورم الأرومي النخاعي والتنبؤ بالنتائج. يساعد هذا الأطباء في مطابقة الخطط العلاجية مع مجموعة الخطر للورم الأرومي النخاعي بصورة أكثر تحديدًا.
قد يُصنّف أيضًا الورم الأرومي النخاعي حسب وجود النقائل:
يقدر معدل النجاة العام من 5 سنوات للورم الأرومي النخاعي لدى الأطفال تقريباً بين 70 و80% إذا لم يكن المرض قد انتشر. يقدر معدل النجاة بنحو 60-65% لدى المرضى ذوي الخطورة العالية.
تشمل العوامل المؤثرة في فرص التعافي ما يلي:
| المجموعة الفرعية للورم الأرومي النخاعي |
الصفات المميزة العامة للمريض |
علم الأنسجة |
وجود النقائل عند التشخيص |
5 سنوات من النجاة |
التنبؤ العام |
|---|---|---|---|---|---|
| المجموعة الفرعية WNT ~10% من الورم الأرومي النخاعي |
يشيع أكثر لدى الأطفال الصغار والمراهقين؛ ونادرًا ما يظهر لدى الرضع |
تقليدي؛ ورم كشمي كبير الخلية نادر جدًا |
5-10% |
معدل نجاة أكبر من 90% |
جيد جدًا |
| المجموعة الفرعية SHH ~30% من الورم الأرومي النخاعي |
شائع أكثر لدى الأطفال الصغار تحت عمر 3 سنوات واليافعين الكبار والبالغين |
الورم العقدي الصلد (ذو المكون الليفي)؛ MBEN؛ تقليدي؛ ورم كشمي كبير الخلية |
~15-20% |
معدل نجاة ~75% |
متوسط، لكن الرضع لديهم تنبؤ أفضل |
| المجموعة 3 ~25% من الورم الأرومي النخاعي |
شائع أكثر في الرضع والأطفال الصغار؛ ونادرًا ما يحدث في المراهقين؛ أكثر شيوعًا في الذكور |
تقليدي وورم كشمي كبير الخلية |
~30-45% |
معدل نجاة ~50% |
ضعيف |
| المجموعة 4 ~35% من الورم الأرومي النخاعي |
موجود في كل المجموعات العمرية لكنه نادر في الرضع؛ شائع أكثر في الذكور |
تقليدي؛ نادراً ما يكون ورم كشمي كبير الخلية |
~35-40% |
معدل نجاة ~75% |
متوسط |
يشمل علاج الورم الأرومي النخاعي الجراحة، والعلاج الإشعاعي على الدماغ والعمود الفقري (ما عدا في الرضع والأطفال الصغار)، والعلاج الكيميائي.
تصنف المقاربات العلاجية الحالية المبنية على المخاطر للورم الأرومي النخاعي المرضى بحسب الخصائص الجزيئية والسريرية والنتائج المتوقعة. يضع الأطباء في الحسبان:
هدف المقاربة المبنية على المخاطر هو تحقيق النجاة مع خفض خطر الأعراض الجانبية الناتجة من العلاجات. بالنسبة إلى المرضى المتوقع لهم الحصول على نتائج جيدة، يمكن للعلاج منخفض الكثافة تقليل المشاكل بعيدة الأمد من الإشعاع والعلاج الكيميائي. وبالنسبة إلى المرضى ذوي الخطورة العالية، يمكن أن يعمل العلاج الأكثر كثافة على تحسين فرصة النجاة.
قد يتم تقديم العلاج للمريض من خلال تجربة سريرية.
المجموعة الفرعية SHH هي أكثر أنواع الورم الأرومي النخاعي شيوعًا لدى الأطفال تحت عمر 3 سنوات تتبعها أورام المجموعة 3. تميل أورام SHH في الرضع إلى امتلاك خصائص أنسجة وصورة جزيئية مبشرة بالنجاح. يبلي هؤلاء الأطفال جيدًا مع الجراحة المتبوعة بالعلاج الكيميائي من دون إشعاع.
يُعد علاج الورم الأرومي النخاعي بخلاف SHH في الرضع أصعب، خاصة إذا كانت هناك مرض نقيلي. قد تتم تجربة علاجات مثل العلاج الإشعاعي البؤري والعلاج الكيميائي العالي الجرعة مع علاج إنقاذ الخلايا الجذعية، إلا أن الشفاء صعب المنال. قد تتغلب الأعراض الجانبية على الفوائد المحتملة في بعض الأحوال.
لقد أدى الفهم المتزايد للأسس الجزيئية للورم الأرومي النخاعي إلى تحسن في معدلات النجاة في السنوات الأخيرة. ومع ذلك، يعاني الناجون من الورم الأرومي النخاعي عادة من مضاعفات متنوعة مرتبطة بالعلاج. المتابعة الطبية المستمرة مطلوبة لمراقبة تكرار حدوث المرض لدى المرضى ومواجهة أعراض العلاج المتأخرة على المدى البعيد. ينبغي أن تشمل الرعاية أيضًا إعادة تأهيل واستشارة عصبية مناسبة.
يعاني نحو 25% من الأطفال الذين أجروا جراحة الورم الأرومي النخاعي من متلازمة الحفرة الخلفية. تتطور هذه المتلازمة عادة في غضون أيام بعد الجراحة. تشمل الأعراض تغيرات في الكلام، والبلع، والوظيفة الحركية والانفعالات. قد تكون الأعراض لطيفة أو حادة، ويشهد معظم الأطفال تحسنًا بمرور الوقت. سبب متلازمة الحفرة الخلفية غير معروف، ومن غير الممكن التنبؤ بفئة المرضى الذين سيتأثرون.
يعاني الناجون من الورم الأرومي النخاعي من خطر متزايد من الأعراض المتأخرة الخاصة المرتبطة بالعلاج. تشمل هذه مشاكل في وظيفة الغدد الصماء والوظائف المعرفية والسمع والخصوبة والقلب والرئتين وكذلك الخطر المتزايد للسرطانات الثانوية. يعاني الأطفال الذين يعالجون من الورم الأرومي النخاعي كثيرًا من صعوبات في الدراسة والعمل والعلاقات. فقد تكون لياقتهم وفعاليتهم البدنية أقل. تُعد الفحوص البدنية وزيارات المراقبة الدورية التي يقوم بها طبيب الرعاية الأولية مهمة لمراقبة مشاكل الصحة التي قد تظهر بعد سنوات من الشفاء. يمكن كذلك للخدمات الداعمة مثل الصحة النفسية والمصادر الأكاديمية تحسين جودة الحياة للناجين.
—
تاريخ المراجعة: يونيو 2018