Família de sites do St. Jude
Explore nossa pesquisa de ponta, cuidados ao paciente de primeira linha, oportunidades de carreira e mais.
Página inicial do St. Jude Children’s Research Hospital
- Carreiras
- Educação e assistência

- Captação de recursos
-
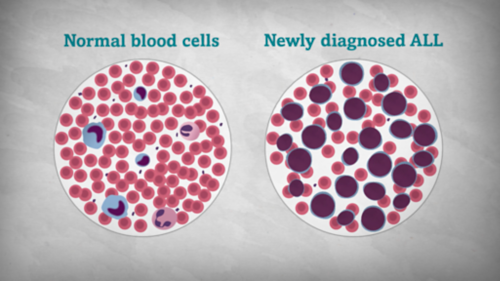
Cânceres infantis
Explore informações abrangentes sobre o câncer infantojuvenil.
-
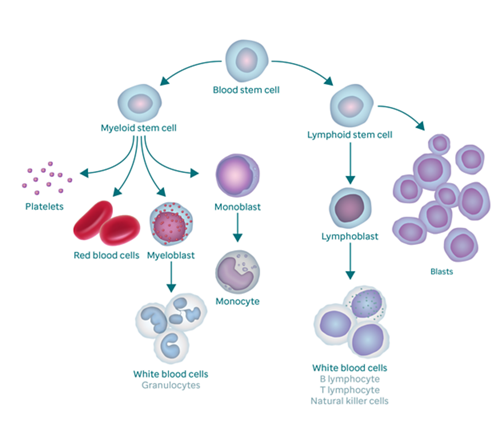
Doenças do sangue
Encontre informações sobre os tipos de doenças do sangue em crianças e adolescentes.
-
Doenças infecciosas
Saiba mais sobre doenças infecciosas em crianças e adolescentes.
Tratamentos, exames e procedimentos
Saiba mais sobre tratamentos, testes, procedimentos, medicamentos e efeitos colaterais.
Saiba mais sobre como organizar e acompanhar os cuidados médicos de crianças e adolescentes.
- Equipe de cuidados pediátricos
- Conhecendo os cuidados em saúde
- Cuidados clínicos e domiciliares
- Nutrição clínica
- Prevenção e controle de infecções
- Gerenciamento de medicamentos
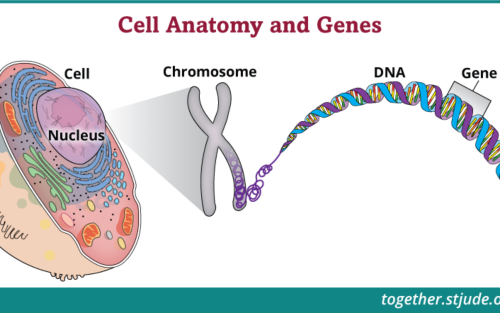
- Risco hereditário e teste genético
- Serviços de psicologia e saúde mental
- Serviços de reabilitação
- Cuidados paliativos (conforto e cuidado de suporte)
- Fim da vida
Suporte emocional e vida cotidiana
Saiba mais sobre suporte emocional e recursos que podem ajudar no dia a dia.
Saiba mais por meio de vídeos, blog, histórias e outros recursos.